نظرة عامة
عيب القلب الخلقي مشكلة في بنية القلب يولد بها الطفل.
وتكون بعض عيوب القلب الخلقية التي تصيب الأطفال بسيطة ولا تحتاج إلى علاج.
أما بعضها الآخر فأكثر تعقيدًا.
قد يحتاج الطفل إلى إجراء عدة عمليات جراحية على مدار عدة سنوات.
ما عيوب القلب الخلقية؟ شرح المرض من أحد الخبراء
تعرف على المزيد حول عيوب القلب الخلقية من طبيب قلب الأطفال جوناثان جونسون، الحاصل على الدكتوراة.
أنا الدكتور جوناثان جونسون، طبيب قلب الأطفال في مايو كلينك. سنتناول في هذا الفيديو أساسيات مرض القلب الخلقي لدى الأطفال. سواء كنت تبحث عن إجابات حول صحة طفلك أو صحة شخص تحبه، فنحن هنا لنقدم إليك أفضل المعلومات المتاحة.
يشير مرض القلب الخلقي، المعروف أيضًا باسم العيب الخلقي، إلى مشكلة واحدة أو أكثر موجودة منذ الولادة في بنية القلب. وتحدث هذه العيوب عندما لا يكتمل تكوين القلب أو الأوعية الدموية بشكل صحيح داخل الرحم. ويصاب ما لا يقل عن ثمانية أطفال بعيب في القلب من كل 1000 يولدون في الولايات المتحدة سنويًا. وهذا يعني 40 ألف طفل كل عام في هذه الدولة. تعني كلمة خلقي وجود المشكلة عند الولادة. لكن يمكن اكتشاف العيوب حتى قبل الولادة في بعض الأحيان. وهناك أحيان أخرى لا تظهر على الأطفال أي مؤشرات حتى يكونوا أكبر سنًا أو حتى في مرحلة البلوغ. يمكن أن تتضمن أمراض القلب الخلقية عيوبًا في أي من أجزاء القلب، بما في ذلك الشرايين أو الصمامات أو الحجرات أو الجدار الفاصل بين حجيرات القلب. ويمكن لهذه العيوب أن تؤثر في التدفق السليم للدم والأكسجين إلى الرئتين والجسم، ويعتمد هذا على شدة العيوب ونوعها. وترتبط أحيانًا بتلك العيوب مشكلات في نظم القلب أو قد تؤدي إلى عمل القلب بجهد أكبر مما ينبغي. وقد تكون بعض هذه العيوب بسيطة جدًا وتسبب مشكلات قليلة للغاية في نمو الطفل وصحته، مثل وجود ثقب صغير في القلب. لكن توجد حالات أخرى تتطلب رعاية فورية، مثل ولادة الأطفال مع جزء مفقود من القلب.
لا تسبب بعض عيوب القلب الخلقية ظهور أي مؤشرات أو أعراض. وتظهر المؤشرات في بعض الأحيان في مرحلة عمرية متقدمة. ويمكن للأعراض أن تعود أيضًا بعد سنوات من العلاج. قد تظهر أعراض لعيوب القلب الخلقية الأكثر خطورة بشكل واضح في الأيام أو الأشهر القليلة الأولى بعد الولادة. إذ قد يُلاحظ تصبغ الجلد بلون رمادي أو أزرق شاحب، وهذا يسمى زُراقًا. يستهلك الأطفال الكثير من السعرات الحرارية والجهد عندما يأكلون. ومن ثم يؤدي تناول الطعام غالبًا إلى ظهور أعراض فشل القلب، مثل سرعة التنفس أو ضيق النفس. ويمكن أن يكون بطء زيادة الوزن الناجم عن عيب في القلب أو صعوبة الرضاعة بسبب وجود الأعراض في فترة الرضاعة علامة على الإصابة بمرض خلقي في القلب. قد لا تُكتشف بعض الحالات الأقل خطورة حتى مرحلة عمرية متقدمة في فترة الطفولة. وتشمل العلامات التي تظهر على الأطفال الأكبر سنًا ضيق النفس أو الشعور السريع بالإرهاق أو الإغماء أثناء ممارسة التمارين أو الأنشطة. وقد يصابون أيضًا بتورم في اليدين والكاحلين والقدمين. بالإضافة إلى أن طبيب الأطفال قد يسمع دقات قلب غير طبيعية أو صوت قلب غير طبيعي أثناء الفحص يسمى نفخة. وتكون معظم هذه النفخات غير مؤذية، لكن من الضروري التحقق منها.
تظهر بعض عيوب القلب الخلقية في التصوير بالموجات فوق الصوتية للطفل داخل الرحم. وقد يُنصح بالعلاج قبل ولادة الطفل في بعض الحالات شديدة الخطورة. ويستخدم هذا العلاج لتصحيح العيب أو تقليل المضاعفات أثناء نمو الطفل. لتحديد ما إذا كان طفلك مصابًا بمرض قلبي خلقي، سيجري الطبيب فحصًا بدنيًا ويستمع إلى قلبه باستخدام السماعة الطبية. وسيسأل عن الأعراض التي ظهرت على الطفل وتاريخه الطبي وأي تاريخ عائلي لمشكلات القلب. وسيوصي بعد ذلك بإجراء فحوصات أخرى إذا لزم الأمر. يمكن قياس التأكسج النبضي لتقدير مقدار الأكسجين في الدم. وهذا اختبار بسيط يتم باستخدام مستشعر الإصبع. ويمكن إجراء تخطيط كهربية القلب لتسجيل الإشارات الكهربائية في قلب الطفل. وهذا الفحص غير متوغل وغير مؤلم. قد يرغب الطبيب أيضًا في تحديد موعد لإجراء مخطط صدى القلب الذي يستخدم الموجات الصوتية لتكوين صورة للقلب. ويتيح مخطط صدى القلب للطبيب رؤية عضلة القلب والصمامات أثناء الحركة بالإضافة إلى تشخيص معظم أنواع أمراض القلب الخلقية. وربما يخضع الطفل أيضًا لتصوير الصدر بالأشعة السينية التي يمكن أن تكشف عن وجود مشكلات في حجم القلب وشكله. قد يطلب الطبيب في بعض الحالات إجراء تصوير بالرنين المغناطيسي للقلب، ويستخدم هذا الإجراء مغناطيسًا كبيرًا لالتقاط صور للقلب أثناء حركته. وقد يطلب الطبيب إجراء قسطرة قلبية. للقيام بذلك، يُدخل أنبوب قسطرة أو أنبوب بلاستيكي صغير عبر إبرة إلى الشريان أو الوريد في الساق أو الذراع أو الرقبة، ثم إلى حجرات القلب المختلفة. وتمكّن هذه الطريقة الأطباء من فحص تدفق الدم والضغط داخل حجرات القلب بأنفسهم. يستخدم الأطباء طرق القسطرة القلبية في الوقت الحالي لإغلاق أنواع معينة من الثقوب في القلب أو لوضع صمامات قابلة للتوسع.
إذا كان طفلك مصابًا بمرض قلبي خلقي، فسيحتاج إلى رعاية طوال حياته. ولكن لا يحتاج كل الأطفال المصابين بأمراض القلب الخلقية إلى علاج نشط، وقد لا يسبب العيب أيضًا أي ضرر على صحتهم، إذ تُشفى بعض العيوب من تلقاء نفسها، مثل الثقب الصغير في القلب. وهناك حالات يمكن علاجها بالأدوية. وتشمل هذه الأدوية أدوية ضغط الدم وأدوية نظم القلب والأدوية التي تساعد على التخلص من الماء الزائد في الجسم. أما أنواع أمراض القلب الخلقية الأكثر خطورة قد تتطلب تدخلاً جراحيًا أو إجراءات أخرى. وقد تكون هذه الجراحة عملية قلب مفتوح أو نوعًا أقل توغلاً. ويتم اللجوء إلى عملية زراعة القلب في الحالات التي لا يكون فيها الإصلاح خيارًا. ويحاول الأطباء الحد من هذه التدخلات الجراحية قدر الإمكان ولا يوصون بها إلا عند الضرورة القصوى.
من الضروري أن تكون ملمًا بحالة طفلك الصحية. وانتبه لظهور أي تدهور أو أعراض جديدة، واحرص على تطبيق أي تعديلات أوصى بها طبيب القلب لنمط حياة طفلك. ومع تقدم عمر المرضى، من الضروري المتابعة مع طبيب قلب متخصص للبالغين ومدرب على معالجة أمراض القلب الخلقية. إن اكتشاف إصابة طفلك بعيب في القلب أمر مخيف ويمكن أن يكون مخيفًا بالنسبة إلى الطفل أيضًا، إذا كان في عمر يستطيع فيه فهم ماهية المرض. ولكن بغض النظر عن وقت التشخيص، فقد أدى التقدم في البحث والعلاج إلى زيادة كبيرة في معدلات البقاء على قيد الحياة، بالإضافة إلى تحسن جودة الحياة العامة للمرضى المصابين بمرض قلبي خلقي. وهذا يعني وجود قدر كبير من الأمل للأطفال المصابين بأمراض القلب الخلقية. ونتوقع أن يحصل الجميع على فترة طفولة سعيدة تقودهم إلى حياة طويلة مكتملة مليئة بالإنجازات. إذا كنت ترغب في معرفة المزيد عن أمراض القلب الخلقية عند الأطفال، فشاهد مقاطع الفيديو الأخرى ذات الصلة أو تفضل بزيارة mayoclinic.org نتمنى لكم صحة جيدة.
الأنواع
الأعراض
عادةً ما تُكتشف عيوب القلب الخلقية الخطِرة عقب الولادة بفترة وجيزة، أو خلال الأشهر القليلة الأولى من حياة الطفل.
وقد تشمل الأعراض ما يأتي:
- تصبغ الشفتين أو اللسان أو الأظافر بلون رمادي أو أزرق شاحب.
ويختلف مدى سهولة ملاحظة تغيرات لون الجلد أو مدى صعوبتها حسب لون الجلد.
- سرعة التنفس.
- تورم الساقين أو البطن أو المناطق المحيطة بالعينين.
- ضيق النفس أثناء الرضاعة، ما يؤدي إلى عدم زيادة وزن الرضيع زيادةً طبيعيةً.
لا يمكن اكتشاف الحالات الأقل خطورة من عيوب القلب الخلقية حتى وقت متأخر من مرحلة الطفولة.
قد تشمل أعراض عيوب القلب الخلقية عند الأطفال الأكبر سنًّا ما يأتي:
- الإصابة بضيق النفس بسرعة أثناء ممارسة التمارين أو الأنشطة.
- سهولة الشعور بالتعب أثناء ممارسة التمارين أو الأنشطة.
- الإغماء أثناء ممارسة التمارين أو الأنشطة.
- تورم اليدين أو الكاحلين أو القدمين.
متى تزور الطبيب
تُشخَّص عيوب القلب الخلقية الخطرة غالبًا قبل ولادة الطفل أو بعدها مباشرةً.
إذا كنت تعتقد أن طفلك مصاب بأعراض مرض قلبي، فاتصل باختصاصي الرعاية الصحية للطفل.
الأسباب
حجرات وصمامات القلب
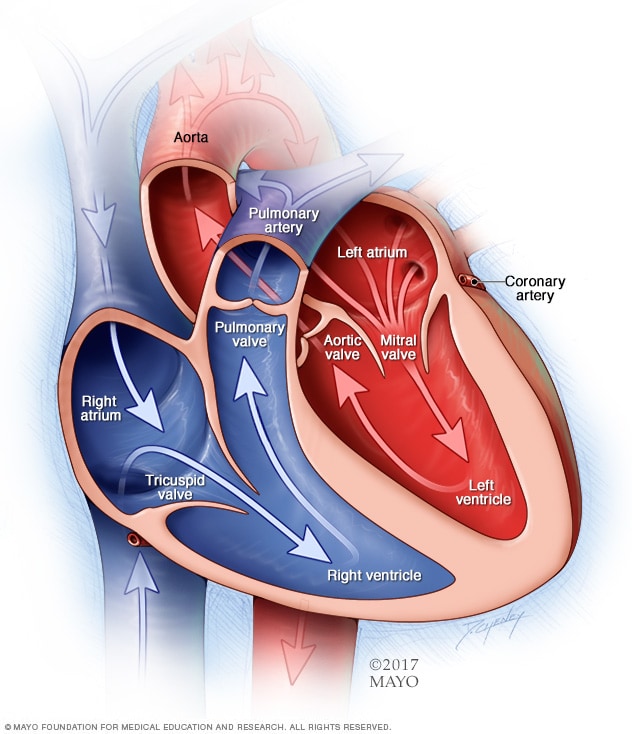
حجرات وصمامات القلب
يحتوي القلب الطبيعي على حجرتين علويتين وحجرتين سفليتين. وتستقبل الحجرتان العلويتان، وهما الأذينان الأيمن والأيسر، الدم الوارد. وتضخ الحجرتان السفليتان، البطينان الأيمن والأيسر اللذان يحتويان على عضلات أكثر، الدم خارج القلب. وتساعد صمامات القلب على استمرار تدفق الدم في الاتجاه الصحيح.
لمعرفة أسباب حدوث عيوب القلب الخلقية، قد يكون من المفيد التعرّف على آلية عمل القلب في الحالات الطبيعية.
يتكون القلب الطبيعي من أربع حجرات.
توجد اثنتان على اليمين واثنتان على اليسار.
- تُسمى الحجرتان العلويتان أذينين.
- وتُسمى الحجرتان السفليتان بُطينين.
ولضخ الدم في جميع أنحاء الجسم، يستخدم القلب جانبَيه الأيمن والأيسر لأداء مهام مختلفة.
- ينقل الجانب الأيمن من القلب الدم إلى الرئتين عبر الشرايين الرئوية.
- وفي الرئتين، يُزوَّد الدم بالأكسجين.
ثُم ينتقل إلى الجانب الأيسر من القلب عبر الأوردة الرئوية.
- وبعد ذلك يضخ الجانب الأيسر من القلب الدم عبر الشريان الرئيسي للجسم، الذي يُعرَف بالشريان الأورطي.
ثم ينتقل الدم إلى بقية أعضاء الجسم.
كيف تنشأ العيوب الخلقية في القلب
يبدأ تشكُّل قلب الجنين ويأخذ في النبض خلال الأسابيع الستة الأولى من الحمل.
ويبدأ أيضًا تكوُّن الأوعية الدموية الرئيسية التي تمتد من القلب وإليه خلال هذه الفترة الحرجة.
يمكن أن تنشأ عيوب القلب الخِلقية خلال هذه المرحلة من نمو الطفل.
لم يتوصل الباحثون إلى أسباب الإصابة بمعظم أنواع عيوب القلب الخلقية.
ويعتقدون أن التغيرات في الجينات، وأدوية أو حالات صحية معينة، والعوامل البيئية أو المتعلقة بنمط الحياة، مثل التدخين، قد يكون لها دور.
هناك عدة أنواع من عيوب القلب الخلقية.
وتُصنَّف هذه الأنواع ضمن الفئات العامة الآتي ذكرها.
تغيرات في الوصلات الموجودة داخل القلب أو الأوعية الدموية
تغيرات في الوصلات، وتسمى أيضًا وصلات غير طبيعية، تَدَع الدم يتدفق في أماكن غير طبيعية.
قد تسبب الوصلات غير الطبيعية اختلاط الدم قليل الأكسجين بالدم الغني بالأكسجين.
وينجم عن هذا نقص كمية الأكسجين التي يضخها القلب إلى جميع أجزاء جسم الطفل.
ويدفع التغير في تدفق الدم القلبَ والرئتين إلى العمل بجهد أكبر.
تشمل أنواع الوصلات غير الطبيعية داخل القلب أو الأوعية الدموية ما يأتي:
-
عيب الحاجز الأذيني هو ثقب بين حجرتَي القلب العلويتين، وهما الأذينان.
-
عيب الحاجز البطيني هو ثقب في الجدار الفاصل بين الحجرة السفلية اليمنى والحجرة السفلية اليسرى للقلب، وهما البطينان.
-
القناة الشريانية السالكة هي وصلة بين الشريان الرئوي والشريان الرئيسي للجسم المسمى الشريان الأورطي.
وتكون مفتوحة طوال فترة نمو الطفل داخل الرحم، وتنغلق في الوضع الطبيعي بعد ساعات قليلة من الولادة.
لكنها تظل مفتوحة في بعض الأطفال مسببةً تدفقًا غير طبيعي للدم بين الشريانين.
-
الاتصال الوريدي الرئوي الشاذ الكلي أو الجزئي يحدث عندما تتصل كل الأوعية الدموية الخارجة من الرئتين، تسمى الأوردة الرئوية، أو بعضها بمنطقة أو مناطق خطأ في القلب.
مشكلات صمامات القلب الخلقية
تعمل صمامات القلب كبوابات بين حجرات القلب والأوعية الدموية.
وتنفتح الصمامات وتنغلق بطريقة تحافظ على تدفق الدم في الاتجاه الصحيح.
وفي حال عدم قدرة صمامات القلب على الانفتاح والانغلاق بصورة سليمة، لا يستطيع الدم التدفق بسلاسة.
تتضمن مشكلات صمامات القلب ضيقَ الصمامات وعدم انفتاحها بالكامل أو عدم انغلاقها كليًا.
من بين أمثلة مشكلات صمامات القلب الخلقية ما يأتي:
-
تضيّق الشريان الأورطي.
من المحتمل أن يولد الطفل بصمام أورطي يحتوي على سَديلة واحدة، تسمى شُرفة، أو اثنتين بدلاً من ثلاث في الحالات الطبيعية.
وتنشأ بسبب ذلك فتحة صغيرة ضيقة يمكن أن يمر الدم من خلالها.
ويضطر القلب إلى العمل بجهد أكبر لضخ الدم عبر هذا الصمام.
وهذا يؤدي إلى تضخم عضلة القلب وزيادة سمكها.
-
التضيّق الرئوي.
تَضِيق فتحة الصمام الرئوي.
وهذا يُبطئ تدفق الدم.
-
شذوذ إيبشتاين.
وفيه يتشوه شكل الصمام ثلاثي الشُرَف الذي يفصل بين حجرة القلب العلوية اليمنى والحجرة السفلية اليمنى.
وغالبًا ما يسرب الدم.
الإصابة بعدة عيوب خلقية في القلب
يولد بعض الرضع بعدة عيوب خلقية في القلب.
وربما ينتج عن العيوب بالغة التعقيد تغيراتٌ جسيمة في تدفق الدم أو عدم اكتمال نمو حجرات القلب.
ومن أمثلة ذلك:
-
رباعية فالو.
يتعرض فيها شكل القلب وبنيته لأربعة تغيرات.
يوجد ثقب في الجدار الفاصل بين حجرتَي القلب السفليتين وتتضخم العضلة في الحجرة السفلية اليمنى.
ويكون المسار الواصل بين حجرة القلب السفلية والشريان الرئوي ضيّقًا.
هذا إضافةً إلى إزاحة منطقة اتصال الشريان الأورطي بالقلب.
-
الانسداد الرئوي الخلقي.
عيب في شكل الصمام الذي يسمح بضخ الدم من القلب إلى الرئتين، ويسمى الصمام الرئوي.
لذلك لا يتمكن الدم من التدفق في مساره الطبيعي للحصول على الأكسجين من الرئتين.
-
الانسداد الخلقي في الصمام ثلاثي الشُرَف.
عدم تكوُّن الصمام ثلاثي الشُرَف.
فبدلاً منه، يتكون نسيج صلب بين حجرة القلب العلوية اليمنى والحجرة السفلية اليمنى.
وتحد هذه الحالة من تدفق الدم.
وتسبب نقصًا في نمو الحجرة السفلية اليمنى.
-
تبادل موضعَي الشريانين الكبيرين.
هذه الحالة أحد عيوب القلب الخِلقية الخطيرة نادرة الحدوث، وفيها يتبدل موضعا الشريانين الرئيسيين الخارجَين من القلب.
ويوجد نوعان لهذه الحالة.
الأولى تبدل الشريانين الكبيرين بالكامل، ويُكتشف عادةً أثناء فترة الحمل أو بعد الولادة بفترة قصيرة.
ويسمى أيضًا التبادل اليميني للشريانين الكبيرين (D-TGA).
والثانية التبادل اليساري للشريانين الكبيرين، وهو حالة أقل شيوعًا.
وقد لا تُلاحَظ أعراض هذا النوع على الفور.
-
متلازمة نقص تنسُّج القلب الأيسر.
هي حالة مرضية تنطوي على عدم نمو جزء كبير من القلب بصورة سليمة.
وفيها لا ينمو الجانب الأيسر من القلب بما يكفي لينجح في ضخ كمية كافية من الدم إلى سائر أجزاء الجسم.
عوامل الخطر
تنجم معظم عيوب القلب الخلقية بسبب التغيرات المبكرة التي تحدث أثناء فترة نمو قلب الجنين قبل الولادة.
وما زال السبب الفعلي لأغلب عيوب القلب الخلقية غير معروف.
ولكن، يوجد عدد من عوامل الخطورة المحددة.
من عوامل الخطورة المرتبطة بالإصابة بعيوب القلب الخلقية:
-
الحصبة الألمانية.
يمكن أن تسبب الإصابة بالحصبة الألمانية أثناء فترة الحمل حدوث تغيرات في نمو قلب الجنين.
ويمكن إجراء اختبار دم قبل حدوث الحمل لتحديد ما إذا كانت لديكِ مناعة ضد الحصبة الألمانية أم لا.
ويتوفر لقاح للنساء اللاتي ليست لديهن مناعة ضد الحصبة الألمانية.
-
السكري.
يمكن تقليل احتمال إصابة الجنين بعيوب خلقية في القلب عن طريق التحكم الدقيق في مستوى السكر في الدم قبل الحمل وأثناءه.
يُطلق على السكري الذي يتطور أثناء الحمل اسم السكري الحملي.
وعمومًا، لا يزيد السكري الحملي خطر إصابة الجنين بعيوب القلب.
-
بعض الأدوية.
يمكن أن يؤدي تناول أدوية معينة أثناء الحمل إلى الإصابة بمرض القلب الخلقي ومشكلات القلب الأخرى التي توجد عند الولادة.
وتشمل الأدوية المرتبطة بعيوب القلب الخلقية: الليثيوم (Lithobid) المُستخدَم للاضطراب ثنائي القطب والإيزوتريتينوين (Claravis وMyorisan وغيرهما) المُستخدَم لعلاج البثور.
لذا، أخبر فريق الرعاية الصحية دائمًا بالأدوية التي تتناولها.
-
تناول المشروبات الكحولية خلال فترة الحمل.
إذ يزيد تناول المشروبات الكحولية خلال فترة الحمل من احتمال تعرض الجنين للإصابة بعيوب خلقية في القلب.
-
التدخين.
إذا كنت تدخنين، فأقلعي عن التدخين.
إذ يزيد التدخين خلال فترة الحمل من احتمال تعرض الجنين للإصابة بعيوب خلقية في القلب.
-
الخصائص الوراثية.
يبدو أن عيوب القلب الخلقية تسري في العائلات، ما يعني أنها تنتقل بالوراثة.
وارتبطت التغيرات في الجينات بمشكلات القلب الموجودة منذ الولادة.
فعلى سبيل المثال، يولد الأشخاص المصابون بمتلازمة داون ولديهم أمراض في القلب غالبًا.
المضاعفات
من المضاعفات المحتملة لعيوب القلب الخلقية ما يأتي:
-
فشل القلب الاحتقاني.
قد يحدث هذا النوع من المضاعفات الخطِرة بين الأطفال الرضع المولودين بعيب خلقي شديد في القلب.
وتشمل أعراض فشل القلب الاحتقاني سرعة التنفس المصحوب عادةً باللهاث وضعف اكتساب الجسم الوزن.
-
عَدوى بطانة القلب والصمامات، التي تُسمى التهاب الشغاف.
إذا لم تُعالج هذه العدوى، فمن الممكن أن تضر صمامات القلب أو تدمرها، أو تُسبب سكتة دماغية.
وقد يوصى بتناول المضادات الحيوية قبل الخضوع لعلاجات الأسنان للوقاية من هذه العدوى.
لذا، فإن إجراء الفحوصات المنتظمة للأسنان أمر مهم.
تقلل اللثة والأسنان السليمة من خطر الإصابة بالتهاب الشغاف.
-
اضطراب نبض القلب أو ما يُعرف باسم اضطراب النظم القلبي.
يمكن أن تؤدي الأنسجة الندبية في القلب الناتجة عن عمليات جراحية سابقة لعلاج مشكلة القلب الخلقية إلى حدوث تغيرات في إشارات القلب.
ويمكن للتغييرات أن تسبب نبض القلب بسرعة كبيرة أو بطيئة جدًا أو بشكل غير منتظم.
وقد تؤدي بعض حالات عدم انتظام ضربات القلب إلى الإصابة بسكتة دماغية أو الموت القلبي المفاجئ إذا لم تُعالج.
-
بطء النمو والتطور (التأخر النمائي).
عادةً ما يكون نمو الأطفال المصابين بعيوب قلبية خلقية أكثر خطورة وتطورهم أبطأ مقارنةً بالأطفال الذين ليست لديهم عيوب قلبية.
فقد يكونون أصغر حجمًا من الأطفال الآخرين من العمر نفسه.
وفي حال تضرر الجهاز العصبي، قد يتأخر الطفل عن الأطفال الآخرين في تعلم المشي والكلام.
-
السكتة الدماغية.
على الرغم من أن هذا العيب الخلقي في القلب غير شائع، فإنه يمكن أن يؤدي إلى مرور جلطة دموية عبر القلب وانتقالها إلى الدماغ، مسببة سكتة دماغية.
-
اضطرابات الصحة العقلية.
قد يصاب بعض الأطفال المصابين بعيوب خلقية في القلب بالقلق أو التوتر بسبب حالات تأخر النمو أو القيود المفروضة على الأنشطة التي يمارسونها أو الصعوبات التي يواجهونها في التعلم.
استشر اختصاصي الرعاية الصحية للطفل إذا كانت لديك مخاوف بشأن صحة الطفل العقلية.
يمكن أن تحدث مضاعفات لعيوب القلب الخلقية بعد سنوات من علاج مشكلة القلب.
الوقاية
قد لا يكون بالإمكان الوقاية من الإصابة بعيوب القلب الخلقية نظرًا إلى عدم معرفة السبب الفعلي للإصابة بأغلبها.
وفي حال زيادة احتمال ولادة طفل مصاب بعيب خلقي في القلب، فربما تخضع الأم لاختبار الجينات وفحوصات أخرى أثناء الحمل.
وهناك بعض الخطوات التي يمكن اتخاذها للمساعدة على الحد من خطر إصابة الطفل بمشكلات القلب الموجودة منذ الولادة مثل:
-
الحصول على الرعاية المناسبة السابقة للولادة.
يمكن أن تساعد الفحوصات الدورية المنتظمة مع اختصاصي الرعاية الصحية أثناء الحمل على الحفاظ على صحة الأم والجنين.
-
أخذ فيتامينات متعددة تحتوي على حمض الفوليك.
ثبت أن تناول 400 ميكروغرام من حمض الفوليك يوميًا يمنع حدوث تغيرات ضارة في دماغ الجنين والحبل النخاعي.
ويمكن أن يساعد أيضًا على الحد من احتمال الإصابة بعيوب خلقية في القلب.
-
الإقلاع عن التدخين والمشروبات الكحولية.
يمكن أن تضر هذه العادات الحياتية صحة الجنين.
كما ينبغي تجنّب التدخين السلبي.
-
تلقّي لقاح الحصبة الألمانية.
قد تؤثر الإصابة بالحصبة الألمانية أثناء الحمل في نمو قلب الجنين.
لذلك يوصى بتلقي اللقاح قبل الإقدام على الحمل.
-
التحكم في مستويات السكر في الدم.
في حالة الإصابة بالسكري، فإن إبقاء مستويات السكر في الدم تحت السيطرة من شأنه أن يحد من احتمال الإصابة بعيوب القلب الخلقية.
-
معالجة الأمراض المزمنة.
في حال الإصابة بحالات صحية أخرى، استشيري اختصاصي الرعاية الصحية بشأن الطريقة المثلى لعلاج تلك الأمراض والسيطرة عليها.
-
تجنُّب المواد الضارة.
ينبغي ترك مهام الطلاء والتنظيف بالمنتجات ذات الرائحة النفاذة أثناء الحمل لشخص آخر.
-
إخبار فريق الرعاية بشأن أي حساسية تجاه الأدوية.
يمكن أن تسبب بعض الأدوية عيوبًا خلقية في القلب وحالات صحية أخرى توجد عند الولادة.
ما عليكِ سوى إخبار فريق الرعاية بجميع الأدوية التي تتناولينها، بما في ذلك الأدوية التي اشتريتِها من دون وصفة طبية.