诊断
脑膜瘤
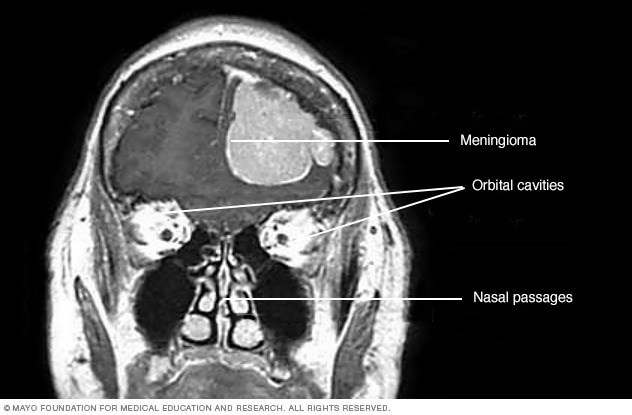
脑膜瘤
该对比增强超声磁共振成像扫描图显示的是某位患者头部的脑膜瘤。此脑膜瘤已长大到足以向下推入脑组织。
如果医务人员认为您可能患有脑肿瘤,需要进行多项检查和程序来确定。这些体征和症状可能包括:
- 神经学检查。神经系统检查测试大脑的不同部分,以了解其工作情况。这项检查可能包括视力、听力、平衡、协调、力量和反射检查。如果您在一个或多个领域存在困难,这可为医务人员提供线索。神经系统检查无法检测具体的脑肿瘤。但这项检查可以帮助医务人员了解大脑的哪一部分可能有问题。
- 头部 CT 扫描。计算机断层成像扫描(CT 扫描)使用 X 线生成图像。这项检查应用广泛,可快速提供结果。因此,如果您有头痛或其他可能由多种原因引起的症状,CT 可能是第一项需要进行的影像学检查。CT 扫描可以检测大脑内部和周围的问题。结果可为医务人员提供线索,决定接下来该进行哪项检查。如果医务人员认为 CT 结果显示存在脑肿瘤,您可能需要进行脑部 MRI。
-
脑部 MRI。磁共振成像(MRI)使用强磁体创建人体内部的影像。经常使用 MRI 检测脑肿瘤,因为它能比其他影像学检查更清楚地显示大脑。
进行 MRI 前,医生通常会将造影剂注入手臂静脉。造影剂可使图像更清晰。这有助于观察较小的肿瘤。造影剂可以帮助医护团队看到脑肿瘤和健康脑组织之间的区别。
有时,需要使用一种特殊类型的 MRI 来生成更详细的图像。例如功能 MRI。这种特殊的 MRI 可显示控制言语、动作和其他重要任务的大脑部位。这可以帮助医务人员规划手术和其他治疗。
另一种特殊的 MRI 检查是磁共振波谱分析。这项检查利用 MRI 测量肿瘤细胞中某些化学物质的水平。化学物质水平过高或过低可能提示医护团队您所患的脑肿瘤类型。
还有一种特殊的 MRI 是磁共振灌注成像。这项检查使用 MRI 测量脑肿瘤不同部位的血流量。血流量高的肿瘤部位可能是肿瘤最活跃的部位。医护团队使用这些信息规划治疗方案。
-
脑部 PET 扫描。正电子发射断层成像扫描(PET 扫描)可以检测一些脑肿瘤。PET 扫描使用注入静脉的放射性示踪剂。示踪剂经血液传播,附着在脑肿瘤细胞上。示踪剂使肿瘤细胞在 PET 机器拍摄的图像上突显出来。快速分裂增殖的细胞会吸收更多示踪剂。
PET 扫描可能对检测快速生长的脑肿瘤最有帮助。这类肿瘤包括胶质母细胞瘤和一些少突神经胶质瘤。PET 扫描可能无法检测生长缓慢的脑肿瘤。非癌性脑肿瘤往往生长更慢,因此 PET 扫描对检测良性脑肿瘤作用不大。并非所有脑肿瘤患者都需要进行 PET 扫描。请向医务人员咨询您是否需要进行 PET 扫描。
-
采集组织样本。脑活检是一种取出脑肿瘤组织样本并在实验室进行检测的医疗程序。通常,外科医生会在手术过程中采集脑肿瘤样本。
如果无法进行手术,可能会用针头采集样本。用针头采集脑肿瘤组织样本通过立体定位针活检这一程序进行。
在该程序中,医务人员会在颅骨上钻一个小孔。将细针插入到孔中。使用针头采集组织样本。使用 CT 和 MRI 等影像学检查规划针头路径。活检期间,患者不会有任何感觉,因为会使用药物使该部位失去知觉。通常,医生还会使用药物使人进入类似睡眠的无知觉状态。
如果医护团队担心手术可能损伤大脑的重要部分,可能会进行针穿活检而不是手术。如果脑肿瘤位于手术难以触及的部位,可能需要用针取出脑肿瘤组织。
脑活检存在并发症的风险。风险包括脑出血和脑部组织损伤。
- 在实验室检测组织样本。活检样本会送至实验室进行检测。检测可以显示这些细胞是呈癌性还是非癌性。细胞在显微镜下的外观可以告知医护团队细胞的生长速度。这称为脑肿瘤的分级。其他检测可以发现细胞存在哪些 DNA 变化。这可以帮助医护团队制定治疗方案。
脑肿瘤等级
Tumor grades

Tumor grades
Brain tumor grading is based on how the cells look under a microscope and how fast they grow. Grade 1 cells look and grow most like healthy brain cells, while grade 3 cells are show more change and grow faster.
通常根据肿瘤细胞的实验室检测结果确定脑肿瘤等级。医护团队通过等级了解细胞的生长和增殖速度。根据细胞在显微镜下的外观划分等级。脑肿瘤分为 1 至 4 级。
1 级脑肿瘤生长速度很缓慢。肿瘤细胞与周边的健康细胞没有太大区别。等级越高,肿瘤细胞变化越大,与健康细胞的区别也越大。4 级脑肿瘤生长速度非常快。肿瘤细胞与附近的健康细胞看起来截然不同。
脑肿瘤没有分期。其他类型的癌症有分期。分期描述了这些癌症的进展程度以及是否已经扩散。脑肿瘤和脑癌不太可能扩散,因此没有分期。
预后
医护团队会根据诊断检查中获得的所有信息来了解您的预后。预后是指脑肿瘤治愈的可能性。影响脑肿瘤患者预后的因素包括:
- 脑肿瘤的类型。
- 脑肿瘤的生长速度。
- 脑肿瘤在大脑中的位置。
- 脑肿瘤细胞中的 DNA 变化。
- 脑肿瘤是否可以通过手术完全切除。
- 您的整体身心健康状况。
如果想详细了解您的预后,请与您的医疗护理团队进行讨论。
What is the survival rate for people with brain cancer or a brain tumor?
The average one-year survival rate for all types of brain cancers and brain tumors combined is about 40%. The average five-year survival rate is about 19%, while the 10-year survival rate is 13%.
What is the average life expectancy after brain tumor metastasis?
Cancer can spread from where it started to other parts of the body. When cancer spreads to the brain, it's called brain tumor metastasis.
Life expectancy, how long someone lives after brain tumor metastasis, can be very different from person to person. It depends on where the cancer started and other health factors.
Studies show that life expectancy after a diagnosis of brain tumor metastasis is often between 3 and 12 months. In certain situations, such as when the cancer is limited and treated with a focused type of radiation called stereotactic radiosurgery (SRS), survival may be closer to 12 to 15 months. Living three years or longer is possible but uncommon, occurring in about 5% of people and usually when treatments work very well.
If you'd like to know more about your prognosis, discuss it with your healthcare team.
A diagnosis of a grade 4 brain cancer tumor means that the cancer is very aggressive and advanced. The life expectancy of people with grade 4 brain cancer varies based on many different things. These include the type of cancer you have, your age and overall health.
- The average life expectancy for someone age 65 or older diagnosed with glioblastoma is 6 to 9 months.
- The average life expectancy for someone between the ages of 18 and 44 is 20 months.
- The average life expectancy for someone age 17 or younger is 15 months.
Other types of grade 4 brain cancers and their average life expectancy include:
What are common causes of death from brain tumors?
There are several different ways brain tumors can cause death. Often, death can occur because the tumor grows in the brain, presses on critical parts of the brain, and prevents the brain from doing its essential tasks. Pressure and swelling can cause death, as can bleeding and infections that happen as a result of brain tumors.
治疗
脑肿瘤的治疗取决于肿瘤是脑癌还是非癌性肿瘤(也称为良性脑肿瘤)。治疗方案还取决于脑肿瘤的类型、大小、分级和位置。治疗方案可能包括手术、放射疗法、放射外科手术、化疗和靶向治疗。考虑您治疗方案的同时,医疗团队还会考虑您的整体健康状况和偏好。
可能不需要立即进行治疗。如果您的脑肿瘤体积较小、未发生癌变且没有任何症状,可能不需要立即进行治疗。体积小的良性脑肿瘤可能不会生长,或者可能生长得十分缓慢,因此不会引起任何问题。您可能需要每年进行多次脑部 MRI 扫描,以检查脑肿瘤的生长情况。如果脑肿瘤的生长速度比预期更快,或者如果您出现症状,则可能需要治疗。
外科手术
内镜经鼻蝶手术
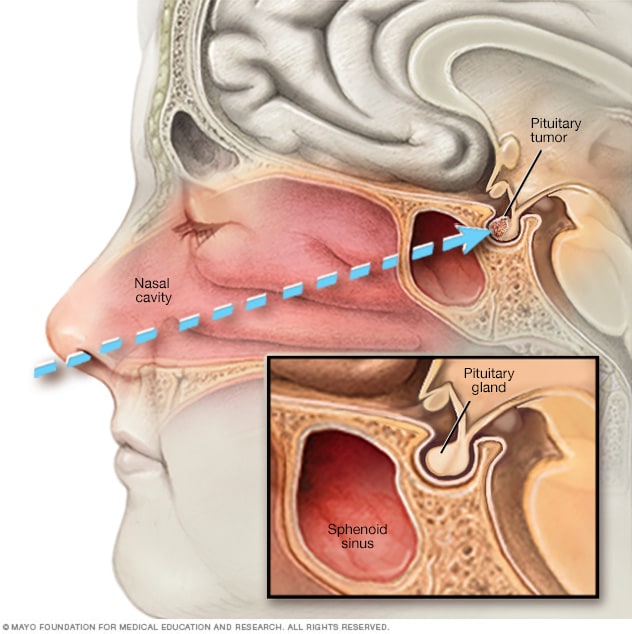
内镜经鼻蝶手术
在内镜经鼻蝶手术中,医生会将一种手术器械通过鼻孔沿着鼻中隔放入垂体瘤处。
脑肿瘤手术的目标是切除所有肿瘤细胞。肿瘤并非总能完全切除。外科医生会在确保安全的前提下切除尽可能多的脑肿瘤。脑肿瘤切除手术可用于治疗脑癌和良性脑肿瘤。
某些脑肿瘤较小,容易将其与周围脑组织分离。这样更有可能把肿瘤完全切除。其他脑肿瘤无法与周围组织分离。有时,脑肿瘤接近大脑重要部位。在这种情况下,手术可能风险很大。外科医生会在确保安全的前提下尽可能多地切除肿瘤。切除部分脑肿瘤有时称为近全切除术。
切除部分脑肿瘤可能有助于减轻症状。
脑肿瘤切除手术可通过多种方式进行。最适合的手术方案取决于您的具体情况。脑部肿瘤手术包括:
-
移除部分颅骨以便接近脑肿瘤。需要移除部分颅骨的脑部手术称为开颅术。这是大多数脑肿瘤切除手术采用的方式。癌性脑肿瘤和良性脑肿瘤的治疗均可使用开颅术。
外科医生会在头皮上做一个切口。把皮肤和肌肉挪移到一边。然后,外科医生用电钻移除部分颅骨。移除颅骨后,就可以进入脑部了。如果肿瘤位于大脑深处,医生可能用工具把健康的脑组织轻轻挡在一边。使用特殊工具来切除脑肿瘤。有时会使用激光摧毁肿瘤。
手术期间,患者会接受使手术部位失去知觉的药物,因此不会有任何感觉。此外,还会接受使人在手术期间处于类似睡眠状态的药物。有时会在脑部手术期间唤醒患者。这称为清醒脑部手术。唤醒后,外科医生可能会问一些问题,并在患者做出反应时监测其大脑活动。这有助于降低损伤大脑重要部位的风险。
完成肿瘤切除手术后,医生会将移除的颅骨放回原位。
-
使用一根细长管触及脑肿瘤。内镜脑部手术需要将一根细长管插入脑部。这根管名为内镜,配备一系列镜头或一个微型摄像头,可将图像传输给外科医生。管内置入专用工具,用于切除肿瘤。
内镜脑手术常用于治疗垂体瘤。这类肿瘤的位置就在鼻腔后。细长管经过鼻子和鼻窦,进入大脑。
内镜脑部手术有时也用于切除大脑其他部位的脑肿瘤。外科医生可能用电钻在颅骨上钻一个洞,把细长管小心地穿过脑组织,直至抵达脑肿瘤。
脑肿瘤切除手术有副作用和并发症的风险。这些副作用和并发症可能包括感染、出血、血栓和脑组织损伤。其他风险可能取决于肿瘤在大脑中的位置。例如,通过手术切除与眼睛相连的神经附近的肿瘤可能会导致视力减退。通过手术切除控制听力的神经上的肿瘤可能导致听力减退。
放射疗法
脑肿瘤放射疗法利用强大的能量束来杀死肿瘤细胞。能量可能来自 X 线、质子和其他来源。脑肿瘤放射疗法一般通过体外的机器进行,这称为外照射。罕见情况下,可能将放射源置在体内,这称为近距离治疗。
放射疗法可用于治疗脑癌和良性脑肿瘤。
外照射疗法通常在短期的日常治疗中进行。典型的治疗计划可能包括每周进行五天的放射治疗,持续 2 至 6 周。
外照射可以仅集中在大脑内肿瘤所在区域,也可以用于整个大脑。大多数脑肿瘤患者都会接受肿瘤周围部位的放射治疗。如果有多个肿瘤,可能需要对整个大脑进行放射治疗。对整个大脑进行的放射称为全脑放射。全脑放射最常用于治疗从身体另一部位扩散到大脑并在大脑中形成多个肿瘤的癌症。
常规放射疗法使用 X 线,而新型放射疗法则使用质子产生的能量。质子束可以更仔细地靶向放射,只伤害肿瘤细胞。它们不太可能伤害附近的健康组织。质子疗法可能有助于治疗儿童脑肿瘤,也可能有助于治疗非常接近大脑重要部位的肿瘤。质子疗法不如常规 X 线放射疗法应用广泛。
脑肿瘤放射疗法的副作用取决于所接受辐射的类型和剂量。放疗期间或紧接放疗后的常见副作用包括疲劳、头痛、记忆丧失、头皮刺激和脱发。有时,放射疗法的副作用在许多年之后才会显现。这些延迟出现的副作用可能包括记忆和思维问题。
放射外科治疗
伽玛刀立体定向放射治疗
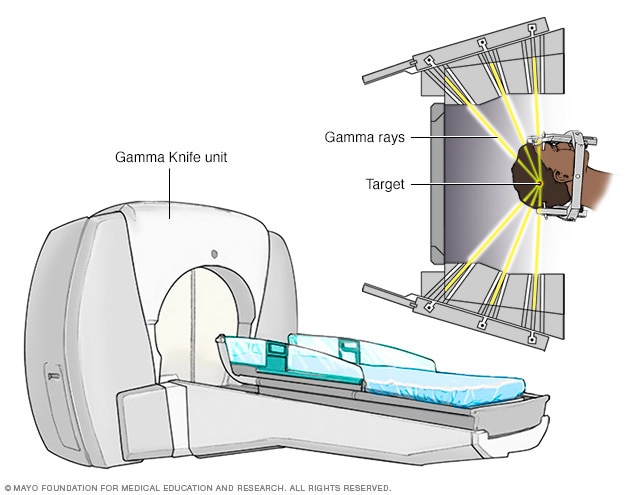
伽玛刀立体定向放射治疗
立体定向放射外科治疗技术利用许多微小的伽玛射线来投照精确的靶向辐射剂量。
脑肿瘤的立体定向放射外科治疗是一种高强度的放射治疗。它从多个角度将辐射束对准脑肿瘤。单个辐射束并不太强,但多个辐射束交汇之处会接收极大的放射剂量,从而杀死肿瘤细胞。
放射外科治疗可用于治疗脑癌和良性脑肿瘤。
放射外科治疗可使用不同类型的技术传送辐射,以治疗脑肿瘤。例如:
- 直线加速器放射外科治疗。直线加速器也称为 LINAC。人们大多熟悉 LINAC 的品牌名称,例如 CyberKnife、TrueBeam 等。LINAC 每次采用不同角度,用精心塑形的能量束对准患处。能量束由 X 线组成。
- 伽玛刀放射外科治疗。伽玛刀机器同时用许多小放射束对准患处。放射束由伽马射线组成。
- 质子放射外科治疗。质子放射外科治疗使用由质子组成的放射束。这是最新的放射外科治疗类型。它的使用正得到推广,但仍然无法在所有医院获取。
放射外科治疗通常在一次或几次治疗中完成。治疗后即可回家,无需住院。
放射外科治疗的副作用包括感觉非常疲劳和头皮皮肤变化。您可能会感觉头皮皮肤干燥、发痒和敏感。皮肤上可能起水疱或出现脱发。有时,脱发是永久性的。
化疗
脑肿瘤化疗使用强效药物来杀死肿瘤细胞。化疗药物可以用药片形式服用,也可以注入静脉。有时化疗药物在手术过程中被置入脑组织。
化疗可用于治疗脑癌和良性脑肿瘤。有时化疗会与放疗同时进行。
化疗的副作用取决于您所用药物的类型和剂量。化疗可能引起恶心、呕吐和脱发。
靶向治疗
脑肿瘤靶向治疗使用的药物可攻击肿瘤细胞中的特定化学物质。通过阻断这些化学物质,靶向治疗可杀死肿瘤细胞。
靶向治疗药物可用于治疗某些类型的脑癌和良性脑肿瘤。可能会检查您的脑肿瘤细胞,以确定靶向治疗是否可能对您有所帮助。
治疗后的康复
治疗后,您可能需要帮助来恢复原肿瘤所在大脑部分的功能。您可能需要行动、说话、视觉和思维方面的帮助。根据您的具体需求,医务人员可能会建议:
- 物理疗法,帮助您恢复丧失的运动技能或肌肉力量。
- 职业疗法,帮助您恢复正常的日常活动,包括工作。
- 言语治疗(如果说话困难)。
- 学龄前儿童辅导,帮助孩子应对记忆与思维的变化。
临床试验
探索 Mayo Clinic 的研究 测试新的治疗、干预与检查方法,旨在预防、检测、治疗或控制这种疾病。
替代医学
少有研究涉及脑肿瘤的补充疗法和替代疗法。目前还没有替代疗法被证明可以治愈脑肿瘤。然而,补充疗法可能有助于您应对诊断为脑肿瘤所带来的压力。
一些可帮助您应对的补充疗法包括:
和医护团队谈谈您的选择。
妥善处理与支持
有些人说脑肿瘤诊断让人感到不知所措和恐惧。您可能感觉自己几乎完全无法控制自己的健康状况。采取措施了解您的状况并谈论您的感受可能会有所帮助。不妨尝试:
准备您的预约
如果出现任何令人担忧的症状,请与您的医务人员约诊。如果诊断为脑肿瘤,医生会将您转诊至专家,其中可能包括:
- 专攻脑部疾病的医生(神经科医生)。
- 用药物治疗癌症的医生(肿瘤内科医生)。
- 使用放射疗法治疗癌症的医生(放射肿瘤科医生)。
- 专攻神经系统癌症的医生(神经肿瘤科医生)。
- 负责脑和神经系统手术的外科医生(神经外科医生)。
- 康复科医生。
- 专门帮助脑部肿瘤患者解决记忆和思维问题的医务人员(心理医生或行为心理医生)。
您最好提前为就诊做好准备。以下信息可以帮您做好准备。
您可以做什么
- 了解就诊前是否有任何限制规定。请务必在约诊时询问是否需要提前进行任何准备,例如限制饮食。
- 写下您目前的所有症状,包括看似与您本次约诊原因无关的任何症状。
- 写下关键的个人信息,包括任何重大压力或近期生活变化。
- 列出您正在使用的所有药物、维生素或补充剂。
- 考虑让家人或朋友陪同。有时可能难以记住就诊时医务人员告知的所有信息。陪同者可能会记住您遗漏或忘记的一些事项。他们可帮助您理解医护团队告诉您的信息。
- 写下要问医生的问题。
您的就诊时间有限。提前准备好问题清单有助于充分利用您的就诊时间。确定对您来说最重要的 3 个问题。其余问题请按照重要程度从高到低列出,以免时间不够。对于脑肿瘤,要咨询的一些基本问题包括:
- 我患有哪种类型的脑肿瘤?
- 我的脑肿瘤长在哪里?
- 我的脑肿瘤有多大?
- 脑肿瘤的侵袭性有多大?
- 我的脑肿瘤会不会癌变?
- 我需要其他检查吗?
- 可以选择哪些治疗方案?
- 有什么治疗方法可以治愈我的脑肿瘤吗?
- 每种治疗方法有哪些益处和风险?
- 有没有您认为最适合我的治疗方法?
- 如果一线疗法无效怎么办?
- 如果我选择不治疗,会怎样?
- 我知道您无法预测未来,但我患上脑肿瘤后有可能存活吗?您能告诉我,这种疾病确诊者的生存率是多少吗?
- 我应该去看专科医生吗?费用是多少?我的保险能报销吗?
- 我应该到有脑肿瘤治疗经验的医疗中心或医院寻求治疗吗?
- 是否有我可以带走的手册或其他印刷资料?您推荐哪些网站?
- 哪些因素决定我是否应该计划复诊?
除了您准备好的问题外,如果临时想到其他问题,也请随时提出。
医生可能做些什么
医务人员可能会询问您一些问题。准备好回答这些问题,或许可以给您留出时间,以便讨论您想解决的其他问题。医生可能问:
- 何时开始出现症状?
- 您的症状是持续存在,还是偶尔出现?
- 您的症状有多严重?
- 哪些因素(如有)看似会改善您的症状?
- 有没有什么情况似乎会加重您的症状?
Oct. 15, 2025