概述
肾移植
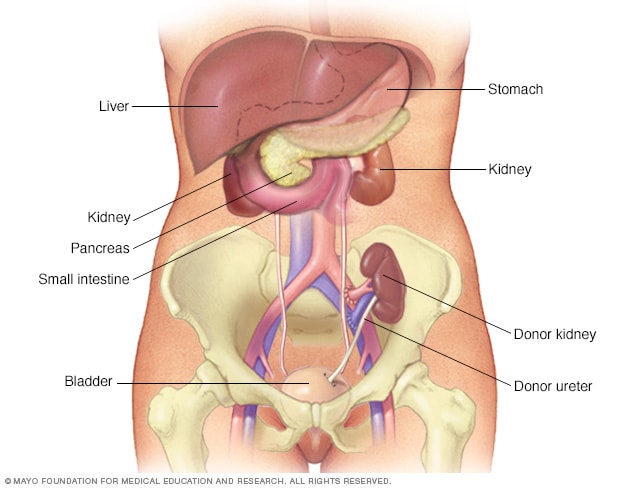
肾移植
在肾移植手术中,供体肾脏会被放入下腹部。新肾脏的血管会与下腹部(位于患者其中一条腿的正上方)的血管相连。新肾脏的输尿管会连接至膀胱。除非患者自身的肾脏会导致并发症,否则便会被留在原位。
肾移植是一种手术,指将活体捐献者或已故捐献者的健康肾移植到肾脏丧失正常功能的患者体内。
肾脏是两个豆状的器官,位于脊柱两侧的肋廓下方。每个肾脏约有拳头大小。肾脏的主要功能是通过产生尿液来过滤和清除血液中的废物、矿物质和液体。
如果肾脏丧失这种过滤能力,体内积聚的液体和废物会达到有害程度。这可能造成血压升高并导致肾衰竭(也称为终末期肾病)。终末期肾病是指肾脏丧失约 90% 的正常功能。
终末期肾病的常见病因包括:
- 糖尿病。
- 未经控制的慢性高血压。
- 慢性肾小球肾炎,是指肾脏内微小过滤结构发生炎症,最终导致瘢痕形成。
- 狼疮肾炎。
- 多囊肾病。
终末期肾病患者需要接受肾移植或透析才能存活。透析使用机器清除血液中的废物。
Types
目的
比起终身透析,肾移植常常是肾衰竭的首选治疗方法。肾移植可以治疗慢性肾病或终末期肾病,从而提升您的舒适感并延长寿命。
与透析相比,肾移植具有以下优势:
- 提高生活质量。
- 降低死亡风险。
- 减少饮食限制。
- 降低治疗费用。
部分患者也可能受益于在需要开始透析之前就接受肾移植。这种手术被称为无透析肾移植。
但对于某些肾衰竭患者来说,肾移植可能比透析风险更大。可能阻碍您接受肾移植手术的状况包括:
- 高龄。
- 严重心脏病。
- 癌症处于活跃期或近期接受过癌症治疗。
- 失智症或控制不佳的心理疾病。
- 酒精或药物滥用。
- 任何可能妨碍您安全进行手术以及术后服用预防排斥药物的其他情况。
开始您的捐献者评估
单击此处填写病史问卷,开始活体肾脏或肝脏供体评估。
如果没有匹配的活体捐献者,您的名字可能被列入肾移植等待名单上,以接受已故捐献者的肾脏。
您需要等待多长时间才能获得已故捐献者的器官,将取决于您与捐献者之间的匹配度或者说相容性、您接受透析的时间和在移植等待名单上的时间,还会考虑您在移植后的预期存活时间。有些人会在几个月内找到匹配的器官。其他人则可能等待数年。
风险
肾移植可以治疗晚期肾病和肾衰竭,但这项手术并不意味着治愈。某些类型的肾病在移植后可能复发。
与肾移植相关的健康风险包括与手术本身直接相关的健康风险以及对供体器官的排斥。此外,风险还包括服用预防身体排斥供肾的抗排斥药物(即免疫抑制剂)所产生的副作用。
肾移植是否适合您将由您个人决定,需要您慎重考虑其严重风险和益处。请与家人、朋友以及其他可以信任且可以提供建议的人谈谈您的决定。
手术并发症
肾移植手术有出现重大并发症的风险,包括:
- 血凝块和出血。
- 连接肾脏和膀胱的导管(即输尿管)发生渗漏或阻塞。
- 感染。
- 捐献的肾脏发生衰竭或排斥反应。
- 捐献的肾脏可能传播感染或癌症。
- 心脏病发作、卒中或死亡。
抗排斥药物的副作用
接受肾移植后,您需要服用药物,避免身体排斥供肾。这些药物可能引起多种副作用,包括:
- 骨质变薄和骨质损伤。
- 糖尿病。
- 毛发过度生长或脱发。
- 高血压。
- 高胆固醇。
其他副作用可能包括:
- 患癌风险增加,尤其是皮肤癌和淋巴瘤。
- 感染。
- 浮肿。
- 体重增长。
- 痤疮。
如何进行准备
选择移植中心
如果医务人员建议进行肾移植,您将被转诊到移植中心。您也可以自行选择移植中心,或从保险公司的首选医疗服务提供者列表中选择一个中心。
考虑移植中心时,您可能需要:
- 了解移植中心每年实施的移植手术数量和类型。
- 询问移植中心的肾移植生存率。
- 通过移植受捐者科学注册登记库的数据库,比较移植中心的统计数据。
- 了解移植中心是否提供不同的捐献项目,这可能增加您获得活体肾脏的机会。
您可能还需要考虑:
- 移植前、移植期间和移植后可能产生的费用。费用可能包括检查、器官获取、手术、住院以及往返移植中心进行移植和复诊的交通费用。
- 移植中心提供的其他服务,如互助组、出行安排、恢复期当地住房和其他资源转介。
- 移植中心对跟进最新移植技术的投入,这项数据可以表明该中心的移植技术是否不断发展。
评估
您选定移植中心后,那里的医生将对您进行评估,确定您是否符合该中心的肾移植资格要求。
移植中心的团队应评估您是否:
- 足够健康,能够耐受手术和移植后的终身药物治疗。
- 患有任何会妨碍移植成功的医疗状况。
- 愿意且能够遵医嘱用药以及遵循移植团队的建议。
评估过程可能需要几天时间,包括:
- 全面体检。
- 影像学检查,例如 X 线检查、MRI 或 CT 扫描。
- 血液检测。
- 心理评估。
- 由移植团队确定的其他任何必要检查。
评估完成后,移植团队将与您探讨相关结果,并告知您是否已被接受成为肾移植候选人。每家移植中心都有各自的资格标准。如果您未被一家移植中心接受为移植候选人,您仍可以申请其他移植中心。
可能出现的情况
术前
找到匹配的肾脏
肾脏捐献者可能在世,也可能已故,可能与您有血缘关系,也可能与您没有血缘关系。移植团队会考虑多个因素来评估供肾与您是否良好匹配。
用于确定供肾是否适合您的检查包括:
-
血型鉴定。 最好是从血型与您相匹配或相容的捐献者处获得肾脏。
捐献者和受捐者血型不相容也可能进行移植,但需要在移植前后接受更多医疗护理,以降低发生器官排斥的风险。这类移植被称为 ABO 血型不相容肾移植。
- 组织分型。 如果血型相容,下一步则是进行组织分型检测,称为人类白细胞抗原(HLA)分型。这项检查对比能够提高移植肾长期存活概率的遗传标记。良好匹配意味着您的身体排斥该器官的可能性较小。
-
交叉配血。 第三项也是最后一项配型测试,是在实验室中将您的少量血液样本与捐献者血液混合。这项检查用于确定您血液中的抗体是否会对捐献者血液中的特定抗原产生反应。
交叉配血阴性表示血液相容,您的身体不太可能排斥供肾。交叉配血阳性仍有可能进行肾移植,但需要在移植前后进行额外治疗,以降低您的抗体对供体器官产生反应的风险。
在为您寻找最合适的供肾时,移植团队可能考虑的其他因素包括捐献者的年龄、肾脏大小和感染风险。
活体肾脏捐赠
配对器官捐献

配对器官捐献
在配对器官捐献中,活体捐献者与其受捐者不相容,不能进行移植。然而,每对的捐献者与另一对的受捐者相容。如果捐献者和受捐者均同意,医护团队可能考虑进行配对捐献。
活体供体器官捐献链
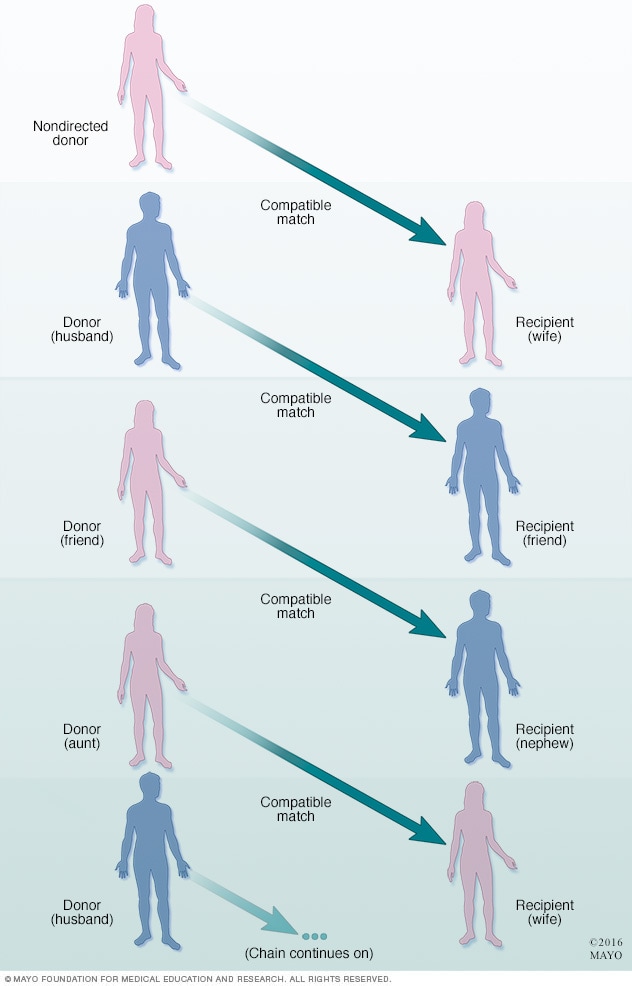
活体供体器官捐献链
多对不相容的活体捐献者和受捐者可能与一个非定向活体供体关联,形成一个捐献链,从而获得具有相容性的器官。
您或许能够找到一位愿意捐献肾脏的活体肾脏捐献者,而不必等待来自已故捐献者的匹配肾脏。
家族成员通常最有可能成为匹配的活体肾脏捐献者。但是,通过无亲缘关系者(例如朋友、同事或教会成员)捐献的肾脏成功进行活体肾移植也很常见。
配对捐献是另一种类型的活体肾脏捐献。如果活体捐献者的器官不匹配或由于其他原因匹配度不高,配对捐献可能适合您。您的捐献者可能将肾脏捐献给更合适的受捐者,而不是直接捐献给您。然后,您再从那位受捐者的捐献者那里获得匹配的肾脏。
在某些情况下,可能有两对以上的捐献者和受捐者与一位未指定肾脏受捐者(称为非定向捐献者)的活体肾脏捐献者相关联。这些配对形成一个捐献链,多位受捐者都能受益于非定向捐献者的馈赠。
如果没有可以匹配的活体器官捐献者,则将把您列入已故捐献者供肾的等待名单。由于可用的肾脏数量少于等待移植的人数,因此等待名单在不断延长。等待已故捐献者的供肾通常要几年时间。
保持健康
无论您是在等待捐献的肾脏还是已经安排接受移植手术,都应尽力保持健康。保持健康和尽量活跃能使您在时机到来时更有可能做好准备,接受移植手术。还可能有助于加快术后恢复。请尽量:
- 请按处方服药。
- 遵循饮食和运动指导。
- 按时参加与医护团队的所有约诊。
与移植团队保持联系,随时告知他们您健康状况的任何重大变化。如果您在等待捐献的肾脏,请确保移植团队随时能够联系到您。准备一个现成的住院包,规划好如何前往移植中心。
术中
肾移植
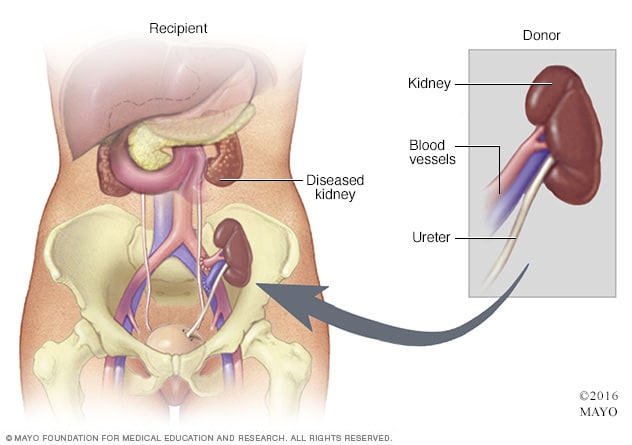
肾移植
在肾移植手术中,供体肾脏被放入下腹部。新肾脏的血管与下腹部(位于患者其中一条腿的正上方)的血管相连。新肾的输尿管连接至膀胱。除非患者自身的肾脏导致并发症,否则便会被留在原位。肾移植手术通常持续约 3 到 4 小时。
肾移植手术需要全身麻醉,所以在手术过程中您会处于非清醒状态。手术团队会在手术中全程监测您的心率、血压和血氧水平。
在手术过程中:
- 外科医生会在患者一侧下腹部开一个切口,将新的肾脏放入患者体内。除非原肾脏引起了高血压、肾结石、身体疼痛或感染等并发症,否则不会被移除。
- 新肾脏的血管会与下腹部(位于患者一侧腿部的正上方)的血管相连。
- 新肾脏的输尿管(连接肾脏和膀胱的管)将与膀胱相连。
术后
肾移植后,您可能需要:
-
住院几天至一周的时间。 医务人员将在医院的移植恢复区监测您的状况,以观察是否有并发症的体征。
您的新肾脏会像您原来的肾脏在健康时一样产生尿液。通常能够立即开始工作。有时可能需要几天时间。您可能需要接受临时透析,直到您的新肾脏开始正常工作。
预计切口部位在愈合期间会出现酸肿或疼痛。大多数肾移植受捐者可以在移植后八周内重返工作岗位并恢复其他日常活动。在伤口愈合之前,避免提举超过 4.5 公斤(10 磅)的物体或进行除行走以外的其他运动。伤口通常在术后约六周内愈合。
-
在恢复期间接受频繁的检查。 出院后,需要对您密切监测几个星期,以检查新肾脏的工作情况,并确保您的身体没有产生排斥反应。
在移植后的几个星期内,您可能需要每周接受几次血液检测,并据此调整用药。如果您居住在其他城镇,在此期间则可能需要安排住在移植中心附近。
- 终生服药。 肾移植后,您需要服用多种药物。免疫抑制药物帮助防止免疫系统攻击和排斥新肾脏。其他药物则帮助降低移植后发生其他并发症(如感染)的风险。
结果
肾移植成功后,新肾脏将能够过滤血液,您将不再需要透析。
为了防止身体排斥供肾,您需服用药物来抑制免疫系统。由于这些抗排斥药物会降低身体抵抗感染的能力,医务人员还可能为您开具抗菌、抗病毒和抗真菌药物。
请务必遵循医务人员的医嘱用药。如果不吃药,即使只是短时间不吃,身体也可能会排斥新肾脏。如果您由于副作用而导致无法服用药物,请立即联系移植团队。
进行移植手术后,务必自查皮肤,也需要让皮肤科医生检查,以筛查皮肤癌。另外,强烈建议您及时接受其他癌症筛查。
肾移植成功率
您可以在移植受捐者科学注册登记库网站上查看美国各移植中心肾移植受捐者的生存率。
如果新肾脏出现衰竭,您可以恢复透析或考虑再次接受移植。您也可以选择停止治疗。如果您决定停止治疗,医务人员可能为您开具药物,帮助缓解您的症状。这项决定取决于您当前的健康状况、对手术的承受能力以及您对维持一定生活质量的预期。
临床试验
探索 Mayo Clinic 的研究 测试新的治疗、干预与检查方法,旨在预防、检测、治疗或控制这种疾病。
妥善处理与支持
在等待移植的过程中,您可能感到焦虑或不知所措,或对移植后的排斥反应、重返工作岗位或其他问题心存恐惧。您可以寻求朋友和家人的支持,帮助您度过这段难熬的时光。
在整个移植过程中,移植团队还可以为您提供其他有用的资源和应对策略,比如:
- 加入移植受捐者互助组。 与有相同经历的人交谈可以缓解恐惧和焦虑。
- 在社交媒体上分享经历。 与有着类似经历的人交流,或许能帮助您适应不断变化的情况。
- 寻找康复服务。 如准备重返工作岗位,则社工可帮助联系家庭所在州职业康复部门提供的康复服务。
- 设定切合实际的目标和期望。 认识到移植后的生活可能与移植前的生活有所不同。对手术结果和恢复时间抱有符合实际的预期,有助于减轻压力。
- 自我学习。 尽量多了解一些手术信息,不懂就要问。知识带来力量。
饮食与营养
肾移植后,您可能需要调整饮食,以保持新肾脏健康和功能正常。但与接受透析的患者相比,您的饮食限制较少。
移植团队的营养专科医生(营养师)可能与您讨论您的营养和饮食需求。并为您解答移植后的任何疑问。
您使用的某些药物可能增加您的食欲。这容易导致体重增加。建议您通过饮食和运动,力求达到并保持健康体重。保持健康体重对于器官移植受捐者与其他人同样重要,从而降低患心脏病、高血压和糖尿病的风险。
您可能需要记录您摄入的卡路里,或者限制高糖和高脂肪食物。
营养师也可能为您提供一些健康的食物选择和建议,供您纳入营养计划。营养师可能建议您:
- 每天至少食用五份果蔬。
- 避免葡萄柚和葡萄柚汁,因为这会影响一类名为钙调磷酸酶抑制剂的免疫抑制药物。
- 在日常饮食中摄入足够的纤维素。
- 饮用低脂奶或食用其他低脂乳制品。这对于维持最佳钙磷水平至关重要。
- 食用瘦肉、禽类和鱼类。
营养师还可能建议您:
- 保持低盐低脂饮食。
- 遵循食品安全指南。
- 每天摄入足够的水和其他液体,保持水分充足。
运动
从移植手术中恢复后,应尽量将运动和身体活动纳入日常生活,以持续改善您的整体身心健康。
移植后,规律的运动有助于提高精力和增加力量。这样也有助于您保持健康体重、减轻压力,并预防常见的移植后并发症(如高血压和高胆固醇)。
移植团队通常会根据您的个人需求和目标推荐适合的身体活动项目。
移植后最初一段时间内,尽量多行走。在日常生活中慢慢开始增加身体活动。争取每周五天、每天至少进行 30 分钟的中等强度运动。
行走、骑自行车、游泳、低冲击力量训练和您喜欢的其他身体活动都能帮助您在移植后建立健康、热爱运动的生活方式。但在开始或改变移植后日常锻炼计划之前,请务必与移植团队沟通。
Sept. 05, 2025