نظرة عامة
الغدد الكظرية
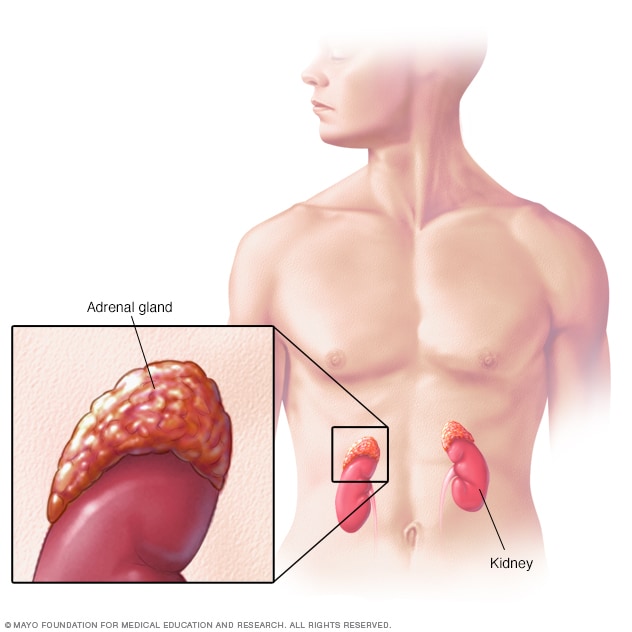
الغدد الكظرية
تفرز الغدد الكظرية، الموجودة أعلى الكليتين، هرمونات تساعد في تنظيم الأيض والجهاز المناعي وضغط الدم والوظائف المهمة الأخرى. وعلى الرغم من صِغَر حجم هذه الغدد، فإنها تتحكم في الكثير من عمليات الجسم.
الورم الأرومي العصبي نوع من السرطان ينشأ في الخلايا الأرومية العصبية. الخلايا الأرومية العصبية خلايا عصبية غير ناضجة، وتوجد في عدة مناطق من الجسم.
ينشأ الورم الأرومي العصبي غالبًا في الخلايا الأرومية العصبية داخل الغدد الكظرية. تقع الغدد الكظرية في الجزء العلوي من كل كلية. وهذه الغدد مسؤولة عن إفراز هرمونات تتحكم في وظائف مهمة في الجسم. يمكن أن تحدث أنواع أخرى من السرطان والأورام في الغدد الكظرية، مثل أورام القواتم. وتختلف عن الأورام الأرومية العصبية، ولكنها قد تُسبب أعراضًا مشابهة.
يمكن أن يحدث الورم الأرومي العصبي في أجزاء أخرى من الجسم تحتوي على خلايا عصبية، مثل العمود الفقري والبطن والصدر والرقبة. كما يمكن أن يؤثر على أجزاء أخرى من الجسم إذا انتشر. عندما ينتشر السرطان، يُسمى الورم الأرومي العصبي النقيلي.
ويصيب هذا الورم في الغالب الأطفال الذين تبلغ أعمارهم 5 سنوات أو أقل. تختلف الأعراض حسب مكان ظهوره في الجسم.
وقد تختفي بعض أشكال الورم الأرومي العصبي من تلقاء نفسها. بينما تتطلب الأشكال الأخرى العلاج. وتشمل العلاجات إجراء الجراحة والعلاج الكيميائي والعلاج الإشعاعي وزراعة نخاع العظم. سيحدد فريق الرعاية الصحية المتابع لحالة طفلك العلاجات الأنسب لحالة الورم الأرومي العصبي لديه.
يختلف الورم الأرومي العصبي عن أنواع السرطان الأخرى التي تحمل أسماء مشابهة، مثل الورم الأرومي الدبقي والورم الأرومي الكلوي (ورم ويلمز). تحتوي جميع هذه الأسماء على مصطلح "ورم أرومي"، الذي يعني سرطانًا أو ورمًا يتكون من خلايا أرومية. الخلايا الأرومية خلايا لم يكتمل نموها بعد. ويبدأ الورم الأرومي العصبي في الخلايا العصبية التي تمر بمرحلة الخلايا الأرومية (الخلايا الأرومية العصبية).
المنتجات والخدمات
الأعراض
قد تختلف مؤشرات الورم الأرومي العصبي وأعراضه حسب الجزء المُصاب من الجسم. ينشأ هذا النوع من السرطان في الخلايا العصبية غير الناضجة التي تُسمى الخلايا الأرومية العصبية. وتوجد الخلايا الأرومية العصبية في عدة مناطق من الجسم.
عندما ينحصر السرطان في الموضع الذي نشأ فيه، أو ما يُطلق عليه الورم الأرومي العصبي الموضعي، فإنه عادةً لا يُسبب أعراضًا. أما الأعراض فتظهر غالبًا عندما ينمو السرطان وينتقل إلى المناطق المحيطة به (الورم الأرومي العصبي الناحيّ) أو عندما ينتشر إلى أجزاء بعيدة من الجسم (الورم الأرومي العصبي النقيلي).
الورم الأرومي العصبي في الغدد الكظرية والبطن قد يسبب ظهور أعراض مثل:
- ألم البطن.
- كتل تحت الجلد لا تسبب عادةً الشعور بالألم عند لمسها.
- الإسهال أو الإمساك.
الورم الأرومي العصبي في الصدر والرقبة قد يسبب ظهور أعراض مثل:
- الأزيز.
- صعوبة في التنفُّس.
- تغيرات في العين، بما في ذلك تدلِّي جفون العين وعدم تساوِي حجم حدقتي العين.
الورم الأرومي العصبي القريب من العمود الفقري قد يسبب ظهور أعراض مثل:
- آلام في الظهر.
- صعوبة في التبول أو التبرّز.
- ضعف في الساقين.
الورم الأرومي العصبي النقيلي قد يسبب ظهور أعراض مثل:
- ألم في العظام، قد يؤدي إلى اختلال توازن الأطفال الصغار أثناء المشي.
- هالات داكنة حول العينين تشبه الكدمات، وتُوصف أحيانًا بأنها تشبه عيون الراكون.
- الحُمّى.
- العصبية.
- ظهور كتل نسيجية تحت الجلد لا تسبب ألمًا عادةً.
- عدم النمو أو اكتساب الوزن وفق المعدل المتوقع.
متى تزور الطبيب
Contact your child's healthcare professional if your child has any symptoms that worry you. Mention any changes in your child's behavior, habits or appearance.
الأسباب
لا يوجد سبب واضح للإصابة بالورم الأرومي العصبي. يبدأ هذا السرطان في الخلايا العصبية غير الناضجة التي تُسمى الخلايا الأرومية العصبية. في الخلايا العصبية غير الناضجة التي تُسمى الخلايا هذه الأرومات في عدة مناطق من الجسم.
يبدأ الورم الأرومي العصبي عندما تحدث تغيرات في الحمض النووي للأرومة العصبية. يحمل الحمض النووي للخلية التعليمات التي توجِّه الخلية لأداء وظيفتها. كما يعطي الحمض النووي في الخلايا السليمة أوامر بالنمو والتكاثر بمعدل ثابت. وتوجِّه التعليمات الخلايا إلى أن تموت في وقت محدد. تعطي تغيرات الحمض النووي تعليمات مختلفة في الخلايا السرطانية. توجه هذه التغييرات الخلايا السرطانية إلى النمو والتكاثر بسرعة. ويمكن أن تستمر الخلايا السرطانية في البقاء في حين قد تموت الخلايا السليمة. ويؤدي ذلك إلى وجود عدد كبير جدًا من الخلايا.
وقد تكوّن الخلايا السرطانية كتلة تُسمى ورمًا. ومن الممكن أن ينمو الورم ويغزو أنسجة الجسم السليمة ويدمرها. وبمرور الوقت، يمكن أن تنتقل الخلايا السرطانية وتنتشر إلى أجزاء أخرى من الجسم. وعندما ينتشر السرطان، يُطلق عليه اسم السرطان النقيلي.
عوامل الخطر
تشمل عوامل الخطورة للورم الأرومي العصبي ما يلي:
- صِغر السن. يزداد خطر الإصابة بالورم الأرومي العصبي لدى الأطفال. وغالبًا يصيب هذا النوع من السرطان الأطفال في سن خمس سنوات أو أقل.
- المتلازمات الوراثية. يمكن لبعض التغيرات في الحمض النووي التي تسري في العائلة أن تزيد خطر الإصابة بالورم الأرومي العصبي. تشمل المتلازمات الوراثية التي يُعتقد أنها تزيد خطر الإصابة متلازمة تيرنر ومتلازمة كوستيلو والورم الأرومي العصبي العائلي. ومع ذلك، يعتقد اختصاصيو الرعاية الصحية أن عددًا قليلاً فقط من حالات الورم الأرومي العصبي يكون وراثيًا.
لا توجد طرق معروفة للوقاية من الورم الأرومي العصبي.
المضاعفات
قد تشمل مضاعفات الورم الأرومي العصبي ما يلي:
- انتشار السرطان. مع مرور الوقت، قد تنتشر الخلايا السرطانية إلى أجزاء أخرى من الجسم. وعندما ينتقل السرطان إلى أجزاء أخرى، فإنه يسمى ورم أرومي عصبي نقيلي. وفي أغلب الأحيان، ينتشر الورم الأرومي العصبي إلى العُقَد اللمفية ونخاع العظم والكبد والجلد والعظام.
- الضغط على الحبل النخاعي. قد ينمو الورم الأرومي العصبي ويضغط على الحبل النخاعي ما يسبب انضغاط الحبل النخاعي. وقد يُسبب ضغط الحبل النخاعي الألم والشلل.
- الأعراض الناجمة عن إفرازات السرطان. قد تفرز خلايا الورم الأرومي العصبي مواد كيميائية تهيِّج الأنسجة الأخرى. ويمكن أن تسبب الأنسجة المتهيجة أعراضًا (متلازمات الأباعد الورمية). وقد تشمل أعراض هذه المتلازمات حركات العين السريعة وصعوبة في التناسق الحركي. إضافةً إلى أعراض أخرى تشمل انتفاخ البطن والإسهال.