التشخيص
تشمل الاختبارات والإجراءات الطبية لتشخيص النقائل الدماغية ما يلي:
- الفحص العصبي. سيتفقَّد اختصاصي الرعاية الصحية الإدراك والكلام والبصر والسمع والتوازن والتناسق والقوة والإحساس وردود الفعل.
-
الاختبارات التصويرية. تلتقط الاختبارات التصويرية صورًا للجسم. التصوير بالرنين المغناطيسي، ويُعرف أيضًا باختصار MRI، فإنه الاختبار الرئيسي المُستخدم للمساعدة على إظهار موقع وحجم النقائل الدماغية. وقد تُحقن صبغة عبر أحد أوردة الذراع أثناء الخضوع للتصوير بالرنين المغناطيسي.
وقد تشمل اختبارات التصوير الأخرى الفحص بالتصوير المقطعي المحوسب، الذي يُعرف اختصارًا باسم فحص CT والتصوير المقطعي بالإصدار البوزيتروني الذي يُعرف اختصارًا باسم فحص PET.
- الخزعة. قد يوصي اختصاصي الرعاية الصحية بإجراء تُسحب فيه عينة من الأنسجة لفحصها في المختبر. ويمكن إجراؤها باستخدام إبرة أو أثناء الجراحة لإزالة ورم من الدماغ.
للمزيد من المعلومات
العلاج
يمكن أن يساعد علاج النقائل الدماغية على تخفيف الأعراض وإبطاء نمو الورم وإطالة العمر. وحتى مع العلاج الناجح، قد تعود النقائل الدماغية إلى الظهور مرة أخرى. لهذا السبب سيتابع اختصاصي الرعاية الصحية الحالة عن كثب.
يعتمد العلاج على نوع الأورام وحجمها وعددها وموقعها. كما يأخذ اختصاصيو الرعاية الصحية الأعراض التي تظهر والحالة الصحية وأهداف العلاج في الحسبان.
أدوية للسيطرة على الأعراض
من الممكن أن تساعد الأدوية على التحكم في الأعراض المصاحبة للنقائل الدماغية وأن تشعر بمزيد من الراحة. قد تتضمن الخيارات ما يأتي:
- الستيرويدات. تُعرف هذه الأدوية أيضًا بالكورتيكوستيرويدات. قد تقلل من التورم في الدماغ الناجم عن النقائل الدماغية، ما يساعد على تخفيف الأعراض.
- الأدوية المضادة لنوبات الصرع. قد تساعد هذه الأدوية على السيطرة على نوبات الصرع إذا كنت مصابًا بأي منها.
الجراحة
قد تكون الجراحة خيارًا مطروحًا إذا كان من السهل الوصول إلى الورم وإذا تناسبَت الجراحة مع خطة العلاج الشاملة لحالة السرطان لديك. سيستأصل الجراح أكبر قدر ممكن من الورم. قد تساعد الجراحة على تحسين الأعراض والمساعدة على التشخيص. وتُستخدم بجانب علاجات أخرى.
تحسنت مخاطر جراحة الدماغ بشكل كبير على مر السنين. ولكن قد تشمل المخاطر مشكلات في التفكير والحركة والكلام، بالإضافة إلى خدر أو ضعف في الوجه أو الذراعين أو الساقين. العَدوى والنزيف من المخاطر المحتملة الأخرى. قد تعتمد المخاطر على مكان الأورام في الدماغ.
العلاج الإشعاعي
الجراحة الإشعاعية المجسمة للنقائل الدماغية
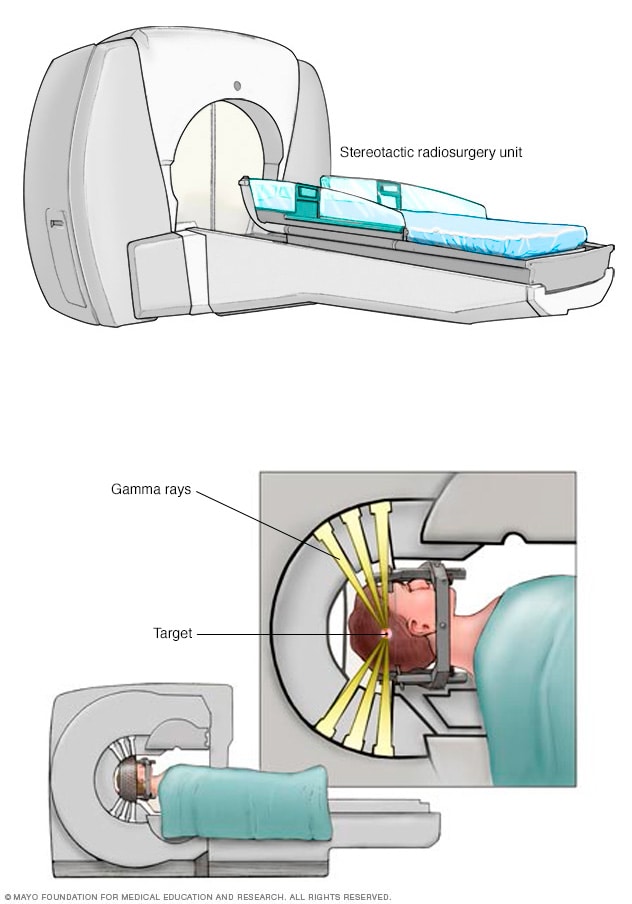
الجراحة الإشعاعية المجسمة للنقائل الدماغية
خلال العلاج الإشعاعي التجسيمي، تُوجّه العديد من حزم الإشعاع إلى خلايا الورم. الحزم ليست قوية بمفردها، لكن النقطة التي تتجمَّع فيها كل الإشعاعات تتلقَّى جرعة كبيرة جدًّا من الإشعاع لقتل خلايا الوَرَم.
يستهدف العلاج الإشعاعي السرطان باستخدام أشعة ذات طاقة قوية. ويمكن أن تتولد هذه الطاقة من الأشعة السينية أو البروتونات أو غير ذلك من المصادر. أثناء العلاج الإشعاعي، يُطلب منك الاستلقاء على طاولة بينما يتحرك الجهاز من حولك. ويوجِّه هذا الجهاز الإشعاع إلى نقاط محددة في الدماغ.
قد تشمل خيارات العلاج واحدًا أو أكثر مما يلي:
-
العلاج الإشعاعي للدماغ بالكامل. يوجِّه العلاج الإشعاعي للدماغ بالكامل الأشعة على الدماغ بأكمله للقضاء على خلايا الورم. ويحتاج الأشخاص الذين يخضعون للعلاج الإشعاعي للدماغ بالكامل عادةً إلى ما يتراوح بين 10 و15 جلسة علاجية على مدار أسبوعين إلى ثلاثة أسابيع.
وقد تتضمن الآثار الجانبية الشعور بالإرهاق والغثيان ورد فعل تحسسي في الجلد والصداع وتساقط الشعر. قد يسبب العلاج الإشعاعي للدماغ بالكامل تدهورًا في التفكير والذاكرة.
-
الجراحة الإشعاعية التجسيمية. الجراحة الإشعاعية التجسيمية علاج إشعاعي مُركَّز. ويُطلق عليها اختصارًا SRS أو العلاج بالإشعاع التجسيمي. توجِّه الجراحة الإشعاعية التجسيمية أشعة من عدة زوايا إلى السرطان.
يستخدم اختصاصيو الرعاية الصحية التخطيط ثلاثي الأبعاد لجعل العلاج دقيقًا قدر الإمكان والحد من الأضرار التي تلحق بالأجزاء السليمة من الدماغ. قد تستغرق الجراحة الإشعاعية التجسيمية جلسة علاجية واحدة أو بضع جلسات.
وقد تتضمن الآثار الجانبية الغثيان والصداع ونوبات الصرع والدوخة. يُعتقد أن خطر تدهور التفكير والذاكرة عقب الجراحة الإشعاعية التجسيمية أقل من المخاطر التي تعقب العلاج الإشعاعي للدماغ بالكامل.
أحرز اختصاصيو الرعاية الصحية تقدمًا كبيرًا في فهم العلاج الإشعاعي للدماغ بالكامل والجراحة الإشعاعية التجسيمية. لقد تعلموا كيف تؤثر هذه العلاجات في البقاء على قيد الحياة ووظائف الدماغ وجودة الحياة. عند تحديد العلاج الإشعاعي الذي ستخضع له، ستأخذ أنت واختصاصي الرعاية الصحية في الحسبان العديد من العوامل. ويشمل ذلك عدد النقائل الدماغية الموجودة والعلاجات الأخرى التي تتلقاها ومدى احتمالية عودة السرطان.
الأدوية
في بعض الأحيان، قد يوصي فريق الرعاية الصحية بتناول أدوية للسيطرة على النقائل الدماغية. وتتوقف فائدة هذه الأدوية على المنطقة التي بدأ منها السرطان وحالتك الخاصة. قد تتضمن الخيارات ما يأتي:
- العلاج الكيميائي. العلاج الكيميائي هو أدوية أدوية قوية تستهدف السرطان. توجد عدة أنواع من أدوية العلاج الكيميائي. وتُعطى أغلب أدوية العلاج الكيميائي عن طريق الوريد. ويأتي بعضها في شكل حبوب.
- العلاج الموجَّه. في العلاج الموجّه للسرطان، تُستخدم أدوية تهاجم مواد كيميائية معينة في الخلايا السرطانية. ويمكن أن يقضي هذا العلاج الموجّه على الخلايا السرطانية عن طريق حجب هذه المواد الكيميائية.
- العلاج المناعي. يعتمد العلاج المناعي للسرطان على أدوية تساعد الجهاز المناعي على قتل الخلايا السرطانية. يتصدى الجهاز المناعي في الجسم للأمراض عن طريق مهاجمة الجراثيم وغيرها من الخلايا التي لا ينبغي أن تكون موجودة في الجسم. وتظل الخلايا السرطانية حية عن طريق الاختباء من الجهاز المناعي.
إعادة التأهيل بعد الخضوع للعلاج
قد تتكون أورام الدماغ في أجزاء الدماغ التي تتحكم في الحركة والكلام والرؤية والتفكير. لهذا السبب قد تحتاج إلى أن تكون إعادة التأهيل جزءًا من عملية التعافي. قد يحيل اختصاصي الرعاية الصحية المريض إلى هذه الخدمات:
- العلاج الطبيعي. يمكن أن يساعد اختصاصيو العلاج الطبيعي على استعادة القوة والتناسق والقدرة على الحركة والتوازن.
- العلاج المهني. يمكن أن يساعد اختصاصيو العلاج المهني على العودة إلى الأنشطة اليومية المعتادة، مثل العمل.
- معالجة النطق. يمكن لخبراء أمراض النطق العمل مع المريض إذا كان مصابًا بمشكلة في الكلام.
- العلاج التأهيلي المعرفي. يمكن أن يساعد اختصاصيو الرعاية الصحية المريض إذا كان يواجه صعوبة في فقدان الذاكرة وتذكر الكلمات ومشكلات المزاج والانتباه.
الرعاية التلطيفية
الرعاية التلطيفية نوع خاص من الرعاية الصحية يساعد على تحسُّن حالة المصابين بأمراض خطرة. ويُسمى أيضًا بالرعاية الداعمة. فإذا كان الشخص مصابًا بالسرطان، فيمكن أن تساعد الرعاية التلطيفية على تخفيف الألم وغيره من الأعراض.
ويتولى فريق من اختصاصيي الرعاية الصحية تقديم الرعاية التلطيفية. ويمكن أن يشمل هذا الفريق أطباء وممرضين وغيرهم من الاختصاصيين المدربين تدريبًا متخصصًا. وهدفهم تحسين جودة الحياة بالنسبة إليك أنت وعائلتك على حد سواء أثناء علاج السرطان.
يمكن استخدام الرعاية التلطيفية. في الوقت نفسه مع علاجات، مثل الجراحة والعلاج الإشعاعي والعلاج الكيميائي.
التجارب السريرية
استكشِف دراسات مايو كلينك حول التطورات الجديدة في مجال العلاجات والتدخلات الطبية والاختبارات المستخدمة للوقاية من هذه الحالة الصحية وعلاجها وإدارتها.
الطب البديل
لا توجد أدوية بديلة متوفرة لعلاج النقائل الدماغية. لكن قد يساعد الطب التكاملي على التأقلم مع الضغوط المصاحِبة للإصابة بالسرطان، والآثار الجانبية لعلاج السرطان.
تحدث إلى اختصاصي الرعاية الصحية عن الخيارات المتاحة لك، مثل:
- الوخز بالإبر.
- المعالَجة بالفن.
- التدليك.
- التأمل.
- العلاج بالموسيقى.
- الأنشطة البدنية.
- تمارين الاسترخاء.
- اليوغا.
- التغذية.
التأقلم والدعم
Mayo Clinic Connect: أورام الدماغ
Mayo Clinic Connect: مرض السرطان
يتضمن التأقلم مع النقائل الدماغية تقبل خبر انتشار. السرطان خارج موقعه الأصلي.
يمكن أن يكون علاج السرطان الذي انتشر بالغ الصعوبة. والأشخاص المصابون بنقيلة دماغية وحيدة يحظون بفرصة للنجاة على المدى البعيد أفضل من غيرهم ممن لديهم عدة أورام نقيلية. سيعمل فريق الرعاية الصحية على تخفيف الألم والمساعدة على مواصلة الأنشطة اليومية.
ستجد طرقًا للتأقلم مع محنة الإصابة بالسرطان وحالة التوتر وعدم اليقين التي ترتبط بها. حتى ذلك الحين، قد يفيد ما يأتي:
- التعرف على النقائل الدماغية. اسأل اختصاصي الرعاية الصحية للحصول على مزيد من التفاصيل عن السرطان الذي أصبت به. اسأل عن النوع وخيارات العلاج والتنبؤات بخصوص سَيْر المرض. واطلب مصادر جيدة للحصول على أحدث المعلومات.
- الانتباه إلى القيود المحتملة على القيادة. استشِر اختصاصي الرعاية الصحية إذا كان بإمكانك القيادة. قد يعتمد الجواب على ما إذا كانت الفحوصات العصبية تظهر أن الحكم وردود الأفعال لم تتأثر وما إذا كنت تعاني من نوبات صرع.
- التعبير عن المشاعر. ابحث عن نشاط يسمح بالكتابة أو التحدث عن المشاعر. قد يتضمن ذلك الكتابة في دفتر يوميات أو التحدث إلى صديق أو استشاري أو قسيس أو الانضمام إلى مجموعة دعم. يمكن سؤال اختصاصي الرعاية الصحية عن مجموعات الدعم الموجودة في المنطقة التي تعيش بها.
- التصالح مع المرض. إذا لم يُجد العلاج نفعًا، فقد ترغب أنت وأفراد الأسرة في التحدث إلى فريق الرعاية الصحية بشأن خيارات رعاية نهاية الحياة، مثل مأوى رعاية المحتضرين.
الاستعداد لموعدك
حدِّد موعدًا طبيًا لزيارة اختصاصي الرعاية الصحية إذا شعرت بأي أعراض تثير القلق. أخبرهم إذا كنت قد عولجت من السرطان من قبل، حتى لو كان ذلك منذ سنوات عديدة.
إذا شُخصت بالنقائل الدماغية فستُحال إلى واحد أو أكثر من اختصاصيي الرعاية الصحية التالين:
- اختصاصي الأورام العصبية متخصص في النقائل الدماغية.
- طبيب الأعصاب يعالج اضطرابات الجهاز العصبي.
- اختصاصي أشعة الأورام، يعالج أورام الدماغ بالإشعاع.
- جراح الأعصاب، يُجري جراحة أورام الدماغ.
قد تكون مدة الموعد الطبي قصيرة، مع وجود الكثير من الأمور التي تود مناقشتها. لذلك من المستحسن أن تستعد جيدًا. وإليك كيفية المساعدة على الاستعداد للموعد الطبي، وما يمكن توقعه:
ما يمكنك فعله
- التزم بأي قواعد يجب اتباعها قبل الموعد الطبي. عند تحديد الموعد الطبي، اسأل عما إذا كان هناك أي شيء تحتاج إلى القيام به مسبقًا، مثل تغيير النظام الغذائي.
- دوِّن الأعراض التي تشعر بها، حتى تلك التي قد لا تبدو ذات صلة بسبب تحديد الموعد الطبي. ولاحظ المدة التي كنت تُصاب فيها بالأعراض وما الذي يجعل الأعراض تتفاقم أو تتحسن.
- اكتب قائمة بالمعلومات الشخصية الأساسية، بما في ذلك أي ضغوط شديدة تعرضت لها أو تغيرات حياتية حدثت مؤخرًا.
- أعِدَّ قائمة بجميع الأدوية أو الفيتامينات أو المكمِّلات الغذائية التي تتناولها. واذكر جرعاتها.
- ادرس إمكانية اصطحاب أحد الأصدقاء أو أحد من أفراد العائلة إلى الموعد الطبي. في بعض الأحيان، قد يكون من الصعب تذكر كل المعلومات المقدمة خلال الموعد الطبي. قد يتذكر المرافق التفاصيل التي تفوت المريض أو ينساها.
- دوّن الأسئلة التي تريد طرحها على اختصاصي الرعاية الصحية.
يمكن أن يساعد إعداد قائمة بالأسئلة على تحقيق أقصى استفادة من الوقت الذي قضيته مع اختصاصي الرعاية الصحية. وتشمل أمثلة الأسئلة الأساسية التي يمكن طرحها في ما يتعلق بالنقائل الدماغية ما يأتي:
- ما السبب الأرجح لإصابتي بهذه الأعراض؟
- هل هناك أسباب محتمَلة أخرى لهذه الأعراض؟
- ما أنواع الاختبارات التي أحتاج إلى إجرائها؟
- ما العلاجات المتاحة، وأيها توصي به؟
- ما الآثار الجانبية المحتملة لكل علاج؟
- ما مدى تأثير العلاج في حياتي اليومية؟
- إلى متى سيستمر العلاج؟
- ما التنبؤات بخصوص سَيْر المرض؟
- ما العلاجات التجريبية أو التجارب السريرية المتاحة لي؟
- لديَّ مشكلات صحية أخرى. كيف سيؤثر ذلك في علاجي؟
- هل هناك بديل مكافئ للدواء الذي تصرفه لي؟
- هل توجد أي كتيبات أو مطبوعات أخرى يمكنني أخذها معي؟ ما المواقع الإلكترونية التي توصي بمتابعتها؟
- إذا صادف وجود صديق أو شخص عزيز لك في موقفي نفسه، فما النصيحة التي قد تقدمها إليه؟
ما الذي تتوقعه من طبيبك
من المرجح أن يطرح اختصاصي الرعاية الصحية عدة أسئلة، ومنها:
- متى كانت أول مرة شعرت فيها بالأعراض؟
- هل الأعراض مستمرة أم متقطعة؟
- ما مدى شدة الأعراض؟
- ما الذي يُساعد على تحسين الأعراض، إن وجد؟
- هل يوجد أي شيء يؤدي إلى تفاقم الأعراض؟