Diagnóstico
Preguntas frecuentes sobre la enfermedad intestinal inflamatoria
El Dr. William Faubion, gastroenterólogo, responde a las preguntas más frecuentes sobre la enfermedad intestinal inflamatoria.
{Música sonando}
¿Cuánto me afectará la enfermedad intestinal inflamatoria?
Dr. William A. Faubion, Jr., Departamento de Gastroenterología de Mayo Clinic: Creo que, simplemente, depende de qué parte del intestino se vea afectada por la enfermedad y la gravedad de tu caso. Todos los profesionales de la salud te dirán que, en un mundo ideal, no debería afectar tu vida en absoluto. Se ha comprobado que en realidad la enfermedad intestinal inflamatoria no cambia de manera significativa la expectativa de vida general de los pacientes. Pero lo que realmente nos interesa es la calidad de vida. Creo que, con un plan médico correcto, es posible que la gran mayoría de los pacientes que atendemos no tenga síntomas durante un período de uno a tres años. Por eso creo que el mayor impacto que puede tener esta enfermedad en tu vida es quizás en el tipo de alimentación que debes seguir. Deberás estar en contacto con tu equipo del tratamiento y tomar los medicamentos según sus indicaciones. Pero si haces estas tres cosas, creo que la mayoría de los profesionales de la salud te dirán que prefieren que no pienses en la enfermedad intestinal inflamatoria. Deja que nosotros nos ocupemos de eso.
¿Cuál es la causa de la enfermedad intestinal inflamatoria?
Es probable que la mayoría de los que participamos en la investigación de esta afección te diga que hay tres causas principales que estudiamos. La primera sería el ambiente. La mayoría de nosotros cree que hay algún tipo de daño ambiental que provoca la inflamación crónica del intestino. Es posible que ese daño ambiental esté relacionado con la alimentación. Puede ser un organismo en particular que habita en el intestino, o quizás una función de ese organismo, que también es una función de la alimentación. La segunda causa más importante son los genes. La genética de la enfermedad intestinal inflamatoria es complicada y es muy dispersa. Es por eso que la mayoría de las personas tienen la composición genética que propicia esta enfermedad, pero en realidad no presentan la afección en sí. Además, un tercer componente es que estos dos factores afectan el sistema inmunitario, que en realidad es el responsable de causar la inflamación crónica que está presente en el intestino y para la que recetamos medicamentos.
¿La enfermedad intestinal inflamatoria puede afectar mi expectativa de vida?
La respuesta breve es no. Hay muchas líneas de investigación que indican que, cuando se controla a pacientes que tienen la enfermedad intestinal inflamatoria frente a pacientes de la misma edad y con los mismos problemas médicos, pero sin esta afección, ambos grupos tienen casi la misma expectativa de vida.
¿Mi alimentación tiene un efecto en la enfermedad intestinal inflamatoria?
Si una persona tiene un estrechamiento en el intestino delgado relacionado con la enfermedad de Crohn, lo que se denomina constricción, la alimentación se vuelve un factor muy importante. Esto se debe a que, si determinados pacientes consumen alimentos con demasiada fibra, entonces estos tipos de alimentos pueden generar una impactación o bloquear el estrechamiento en el intestino delgado, lo que provoca signos y síntomas de una obstrucción: dolor abdominal, vómitos y ruidos fuertes en el intestino. Otra manera en que la alimentación puede influir en la enfermedad es si tienes una lesión en el intestino delgado, lo que puede perjudicar la habilidad de dicho órgano para realizar ciertos tipos de funciones, como absorber los productos lácteos.
¿La enfermedad intestinal inflamatoria conlleva algún riesgo de tener cáncer?
El principal factor de riesgo de cáncer sería del tipo colorrectal o cáncer del intestino grueso. Y creemos que eso proviene de la inflamación crónica del colon. Es por eso que es una buena idea mantener un contacto estrecho con tu equipo del tratamiento. También recomendamos que te hagas una colonoscopia de rutina, donde te insertarán un endoscopio en el colon para observar si hay cambios tempranos asociados con el cáncer.
¿Cuáles son las probabilidades de trasmitirles la enfermedad intestinal inflamatoria a mis hijos?
Esta es una inquietud muy común y válida entre las personas que tienen hijos y acuden a la clínica para someterse a una evaluación de la enfermedad intestinal inflamatoria. Por lo general, el riesgo es un poco mayor para la enfermedad de Crohn que para la colitis ulcerosa. Por eso, creemos que es mucho más probable que seas el único miembro de tu familia con esta afección a que tengas un familiar con lo que llamamos penetrancia.
¿Existen los trasplantes fecales?
La respuesta breve es sí. En realidad, esta ciencia se desarrolló para tratar una infección y no una enfermedad intestinal inflamatoria. El desarrollo de este procedimiento llevó aproximadamente 15 años. Además, realmente ha logrado mejoras en relación con las infecciones por clostridium difficile o C. difficile. Actualmente, los trasplantes fecales son una herramienta muy común para tratar una infección refractaria o recurrente causada por esta especie de clostridium difficile. Debido a este interés en el campo de las enfermedades infecciosas o del clostridium difficile, existen diversos ensayos en curso sobre la enfermedad intestinal inflamatoria.
¿Cuál es la mejor manera de colaborar con mi equipo de atención médica?
Creo que acudir al médico es lo primero que hay que hacer. Siempre consideramos que esto es un trabajo en conjunto entre el paciente y el proveedor de atención médica. Hay que considerar muchos factores cuando hablamos de medicamentos para tratar la enfermedad intestinal inflamatoria. Algunos de estos medicamentos tienen factores de riesgo. Es por eso que estas conversaciones son importantes, aunque pueden ser complejas y demandar mucho tiempo. Lo importante es asistir a las citas médicas, estar presente, participar en estas conversaciones e informarte. Hay muchos recursos disponibles para investigar cuáles pueden ser los riesgos y beneficios con respecto a las diferentes estrategias. Es importante mantener una buena comunicación con tu equipo y, nuevamente, acudir a las consultas y prestar atención.
{Música sonando}
Para poder confirmar un diagnóstico de enfermedad inflamatoria intestinal, un profesional de atención médica suele recomendar un conjunto de pruebas y procedimientos:
Análisis de laboratorio
-
Análisis de sangre: En los análisis de sangre se podrían detectar señales de infección o anemia, una afección que se caracteriza por la falta de glóbulos rojos para transportar la cantidad adecuada de oxígeno a los tejidos.
Es posible que estos análisis se utilicen para controlar los niveles de inflamación, la funcionalidad del hígado o la presencia de infecciones inactivas, como la tuberculosis. La sangre también se puede analizar para detectar la presencia de inmunidad contra infecciones.
- Estudios de heces: Se podría utilizar una muestra de heces para verificar si hay sangre u organismos (como bacterias que causan infecciones o, en casos poco frecuentes, parásitos) en las heces. Estos podrían ocasionar diarrea y otros síntomas. A veces, podría ser útil ver si hay marcadores de heces o inflamación, como la calprotectina.
Procedimientos endoscópicos
Colonoscopia
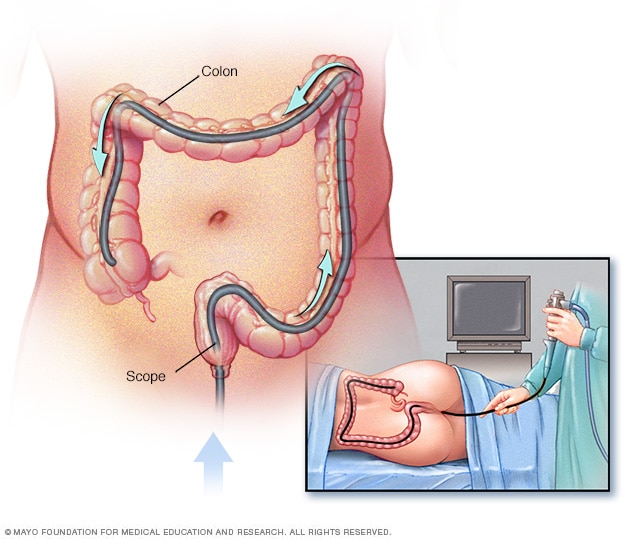
Colonoscopia
En una colonoscopia, el profesional de atención médica introduce un colonoscopio en el recto para revisar el colon completo.
Estudio de sigmoidoscopía
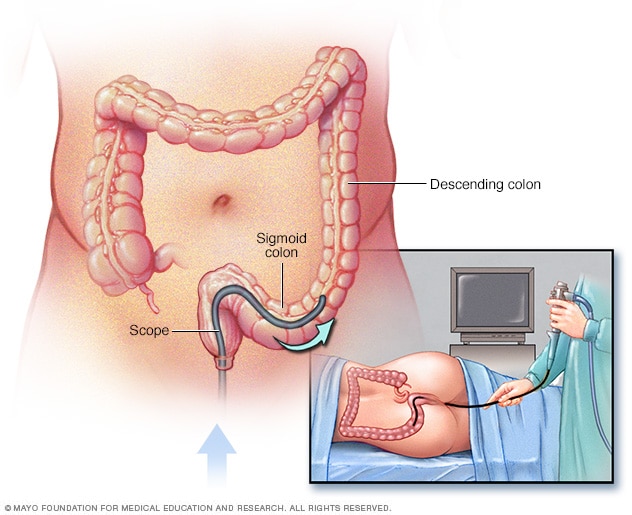
Estudio de sigmoidoscopía
En una sigmoidoscopia flexible, el profesional de atención médica introduce un sigmoidoscopio en el recto para revisar la parte inferior del colon.
- Colonoscopia: Este examen permite que se vea todo el colon y algunas partes del intestino delgado mediante el uso de una sonda fina, flexible y con luz, con una cámara en el extremo. Durante el procedimiento, se puede tomar una pequeña muestra de tejido, llamado biopsia, para su análisis. Una biopsia es la forma de hacer el diagnóstico de la enfermedad inflamatoria intestinal frente a otras formas de inflamación.
- Sigmoidoscopia flexible: En esta prueba, se usa una sonda delgada, flexible y con luz para examinar el recto y el sigmoide, la última parte del colon. Si el colon está muy inflamado, es posible que se haga esta prueba en vez de una colonoscopia completa.
- Endoscopia superior: En este procedimiento, se emplea un conducto delgado, flexible y con luz para examinar el esófago, el estómago y el duodeno, que es la primera parte del intestino delgado. Si bien es poco frecuente que estas áreas se vean afectadas por la enfermedad de Crohn, es posible que se recomiende esta prueba si tienes náuseas y vómitos, dificultad para comer o dolor en la parte superior del abdomen.
- Cápsula endoscópica: Esta prueba a veces se usa para ayudar a diagnosticar la enfermedad de Crohn que compromete el intestino delgado. Tragas una cápsula que contiene una cámara en su interior. Las imágenes se trasmiten a una grabadora que llevas en el cinturón y, luego, eliminas la cápsula de manera indolora junto con las heces. Es posible que, de todos modos, necesites una endoscopia con una biopsia para confirmar un diagnóstico de enfermedad de Crohn. No se debe realizar una cápsula endoscópica si se sospecha la presencia de una obstrucción intestinal.
- Enteroscopia asistida por globo: Para esta prueba, se usa un endoscopio junto con un dispositivo llamado sobreconducto. Esto le permite a la persona que hace el examen explorar más profundamente el intestino delgado donde los endoscopios estándar no llegan. Esta técnica es útil cuando los resultados de una cápsula endoscópica no son los esperados, pero el diagnóstico aún se desconoce.
Estudios por imágenes
- Radiografías: Si tienes síntomas graves, es posible que el profesional de atención médica use una radiografía estándar de la zona abdominal para descartar complicaciones de importancia, como un megacolon tóxico o colon perforado.
- Tomografía computarizada, también denominada TC: Es posible que te hagan una tomografía computarizada (TC), una técnica de rayos X especial que brinda información más detallada que la radiografía estándar. Mediante esta prueba, se observa todo el intestino y los tejidos del exterior que lo rodean. La enterografía por tomografía computarizada es una tomografía computarizada especial que brinda mejores imágenes del intestino delgado. En la mayoría de los centros médicos, esta prueba reemplazó a la radiografía con bario.
- Resonancia magnética o imágenes por resonancia magnética: Un escáner de resonancia magnética utiliza un campo magnético y ondas de radio para crear imágenes detalladas de los órganos y los tejidos. La resonancia magnética es particularmente útil para evaluar una fístula alrededor del área anal o del intestino delgado, en una prueba llamada enterografía por resonancia magnética. A diferencia de una tomografía computarizada, no hay exposición a la radiación en una resonancia magnética.
Más información
Tratamiento
El objetivo del tratamiento de la enfermedad inflamatoria intestinal es reducir la inflamación que desencadena los síntomas. En el mejor de los casos, podría conducir no solo al alivio de los síntomas, sino también a la remisión a largo plazo y a la reducción del riesgo de sufrir complicaciones. El tratamiento de la enfermedad inflamatoria intestinal implica medicamentos o cirugía.
Medicamentos antiinflamatorios
Por lo general, las drogas antiinflamatorias son el primer paso en el tratamiento de la colitis ulcerosa, de leve a moderada. Los medicamentos antiinflamatorios incluyen aminosalicilatos, como mesalazina (Delzicol y Rowasa, entre otros), balsalazida (Colazal) y olsalazina (Dipentum).
Para inducir la remisión, también se administran ciclos de corticoides durante un tiempo limitado. Los esteroides, además de tener propiedades antiinflamatorias, son inmunosupresores. El tipo de medicamento recomendado depende de la zona afectada del colon.
Inmunomoduladores
Estos medicamentos actúan de diversas formas para suprimir la respuesta inmunitaria que libera sustancias químicas que inducen la inflamación en el cuerpo. Cuando se liberan, estas sustancias químicas pueden dañar el recubrimiento del tracto digestivo.
Algunos ejemplos de medicamentos inmunosupresores incluyen azatioprina (Azasan, Imuran), mercaptopurina (Purinethol, Purixan) y metotrexato (Trexall).
Medicamentos tradicionales
Últimamente, los medicamentos orales que se conocen como medicamentos de molécula pequeña, se han usado para el tratamiento de la enfermedad inflamatoria intestinal. Los inhibidores de las quinasas Janus son un tipo de medicamento tradicional pequeño que ayuda a reducir la inflamación, ya que ataca las partes del sistema inmunitario que ocasionan la inflamación en los intestinos. Algunos inhibidores de las quinasas Janus para la enfermedad inflamatoria intestinal incluyen el tofacitinib (Xeljanz) y el upadacitinib (Rinvoq).
El ozanimod (Zeposia) es otro tipo de medicamento tradicional pequeño disponible para la enfermedad inflamatoria intestinal. El ozanimod es un medicamento conocido como modulador del receptor de la esfingosina-1-fosfato.
La Administración de Alimentos y Medicamentos de Estados Unidos (FDA, por sus siglas en inglés) emitió recientemente una advertencia sobre el tofacitinib, en la que se afirma que los estudios preliminares muestran un mayor riesgo de sufrir afecciones graves relacionadas con el corazón y el cáncer por tomar este medicamento. Si estás tomando tofacitinib para tratar la colitis ulcerosa, no lo suspendas sin consultar antes con un profesional de atención médica.
Medicamentos biológicos
Los medicamentos biológicos forman parte de una categoría más avanzada de terapia en la que el tratamiento se dirige a neutralizar las proteínas del cuerpo que causan inflamación. Algunos de estos medicamentos se administran mediante infusiones intravenosas y otros son inyecciones que te administras tú mismo. Entre los ejemplos, se incluyen el infliximab (Remicade), el adalimumab (Humira), el golimumab (Simponi), el certolizumab (Cimzia), el vedolizumab (Entyvio), el ustekinumab (Stelara) y el risankizumab (Skyrizi).
Antibióticos
Se pueden usar antibióticos junto con otros medicamentos o cuando las infecciones plantean una inquietud, por ejemplo, si hay casos de enfermedad de Crohn perianal. Los antibióticos que se recetan con frecuencia son la ciprofloxacina (Cipro) y el metronidazol (Flagyl).
Otros medicamentos y suplementos
Además de controlar la inflamación, algunos medicamentos podrían ayudar a aliviar los síntomas. Sin embargo, debes consultar siempre con un profesional de atención médica antes de tomar medicamentos de venta libre. Según la gravedad de la enfermedad inflamatoria intestinal que tengas, se podrían recomendar uno o algunos de los siguientes:
-
Antidiarreicos: Un suplemento de fibras, como el psilio (Metamucil) o la metilcelulosa (Citrucel), puede ayudar a aliviar la diarrea leve a moderada, ya que incrementa la consistencia de las heces. Para la diarrea más intensa, la loperamida (Imodium A-D) puede resultar eficaz.
Estos medicamentos y suplementos podrían ser ineficaces o incluso perjudiciales en algunas personas con constricciones o determinadas infecciones. Consulta a tu equipo de atención médica antes de comenzar con estos tratamientos.
- Analgésicos: Ante el dolor leve, es posible que el médico recomiende acetaminofén (Tylenol, etc.). Sin embargo, es probable que los medicamentos llamados antiinflamatorios no esteroides, que incluyen el ibuprofeno (Advil y Motrin IB, entre otros), el naproxeno sódico (Aleve) y el diclofenaco sódico empeoren los síntomas y también la enfermedad.
- Vitaminas y suplementos: Si no absorbes suficientes nutrientes, puede que te recomienden vitaminas y suplementos nutricionales.
Apoyo nutricional
Si has perdido mucho peso, un profesional de atención médica podría recomendarte una dieta especial mediante una sonda de alimentación (esto se llama nutrición enteral) o nutrientes que se inyectan en la vena (esto se llama nutrición parenteral). El apoyo nutricional puede mejorar la nutrición en general y darle un descanso al intestino. El descanso intestinal puede reducir la inflamación a corto plazo.
Si tienes estenosis o constricción en el intestino, es posible que tu equipo de atención médica te recomiende una dieta baja en residuos. Esta dieta puede ayudarte a disminuir la probabilidad de que los alimentos no digeridos se atoren en la parte estrecha del intestino y causen una obstrucción.
Cirugía
Si los cambios en la alimentación y el estilo de vida, la terapia con medicamentos u otros tratamientos no ayudan a aliviar los síntomas de la enfermedad inflamatoria intestinal, es posible que te recomienden una cirugía.
-
Cirugía para la colitis ulcerosa: La cirugía consta en eliminar todo el colon y el recto. Luego, se crea un saco y se lo adjunta en el ano. Esto permite que las heces pasen y no se necesite una bolsa extracorpórea para estas.
En algunas personas, crear un saco interno no es posible. En su lugar, los cirujanos crean una apertura permanente en el abdomen (se llama ileostomía) a través de la cual pasan las heces, que se recolectan en una bolsa que está conectada.
-
Cirugía para la enfermedad de Crohn: Hasta dos tercios de las personas con enfermedad de Crohn requerirán, al menos, una cirugía. Sin embargo, la cirugía no cura la enfermedad de Crohn.
Durante la cirugía, el cirujano extirpa una parte dañada del tracto digestivo y, luego, vuelve a conectar las partes sanas. Es posible que también se recurra a la cirugía para cerrar las fístulas y drenar los abscesos.
Los beneficios de la cirugía para la enfermedad de Crohn suelen ser temporales. En muchas personas, la enfermedad suele volver a aparecer, por lo general, cerca del tejido reconectado. El mejor enfoque es tomar medicamentos después de la cirugía para minimizar el riesgo de recurrencia.
Más información
Estudios clínicos
Explora los estudios de Mayo Clinic que ensayan nuevos tratamientos, intervenciones y pruebas para prevenir, detectar, tratar o controlar esta afección.
Estilo de vida y remedios caseros
A veces, es posible que el paciente con enfermedad inflamatoria intestinal se sienta desesperanzado. Sin embargo, los cambios en la alimentación y el estilo de vida pueden ayudar a controlar los síntomas y prolongar los períodos entre brotes.
Alimentación
Aunque no hay evidencia establecida que asegure que lo que uno come cause enfermedad inflamatoria intestinal, algunos alimentos y bebidas pueden empeorar los síntomas, en especial durante un recrudecimiento.
Podría resultarte útil llevar un diario de comidas para hacer el seguimiento de lo que comes y cómo te sientes. Si descubres que algunos alimentos agudizan los síntomas, puedes tratar de dejar de consumirlos.
Estas son algunas sugerencias generales sobre alimentación que pueden ayudarte a controlar la afección:
- Reduce el consumo de productos lácteos: Muchas personas con enfermedad inflamatoria intestinal descubren que algunos problemas, como la diarrea, el dolor abdominal o los gases, mejoran con la reducción o eliminación del consumo de productos lácteos. Es posible que seas intolerante a la lactosa, lo que significa que el cuerpo no puede digerir el azúcar de la leche, denominada lactosa, presente en los productos lácteos. También puede ser útil consumir un preparado enzimático, como Lactaid.
- Come porciones de comida pequeñas: Consumir cinco o seis raciones pequeñas por día en lugar de dos o tres grandes podría caerte mejor.
- Bebe mucho líquido: Intenta beber mucho líquido diariamente. El agua es la mejor opción. El alcohol y las bebidas que contienen cafeína estimulan los intestinos y pueden empeorar la diarrea, mientras que las bebidas carbonatadas frecuentemente producen gases.
- Considera tomar un suplemento multivitamínico: Como la enfermedad de Crohn puede afectar la capacidad de absorber nutrientes, y debido a las posibles limitaciones en la alimentación, los suplementos multivitamínicos y de minerales suelen ser útiles. Consulta a tu equipo de atención médica antes de tomar cualquier vitamina o suplemento.
- Consulta con un dietista: Si comienzas a perder peso o tu alimentación se vuelve demasiado limitada, habla con un dietista diplomado.
Tabaquismo
Fumar aumenta el riesgo de tener la enfermedad de Crohn y, una vez que la padeces, continuar con el hábito puede empeorarla. Los fumadores con enfermedad de Crohn tienen más probabilidades de tener recaídas, necesitar medicamentos y volver a someterse a cirugías.
Es posible que fumar ayude a prevenir la colitis ulcerosa. Sin embargo, el daño que produce a la salud en general es mayor que cualquier posible beneficio. Dejar de fumar mejora la salud general del aparato digestivo y también brinda muchos otros beneficios para la salud.
Estrés
Si bien la asociación del estrés con la enfermedad de Crohn es un tema controvertido, muchas personas que padecen la enfermedad informaron que los síntomas empeoran durante los períodos de mucho estrés. Si tienes problemas para controlar el estrés, prueba alguna de estas estrategias:
- Hacer ejercicio: El ejercicio, aunque sea leve, puede ayudar a reducir el estrés, aliviar la depresión y ajustar la funcionalidad del intestino. Habla con tu médico o profesional de atención médica sobre un plan de ejercicios que sea adecuado para ti.
- Biorretroalimentación: Esta técnica para reducir el estrés podría entrenarte para aliviar la tensión muscular y desacelerar el ritmo cardíaco con la ayuda de una máquina de retroalimentación. El objetivo es ayudarte a lograr un estado de relajación para que te resulte más fácil lidiar con el estrés.
- Ejercicios periódicos de relajación y respiración: Una manera de afrontar el estrés consiste en practicar regularmente las técnicas de relajación y de respiración lenta y profunda como ayuda para sentirte en calma.
Medicina alternativa
Muchas personas con trastornos digestivos han usado algún tipo de medicamento complementario y alternativo. Sin embargo, existen pocos estudios bien diseñados sobre la seguridad y la eficacia de estos tratamientos.
Los investigadores sospechan que agregar una mayor cantidad de las bacterias beneficiosas que normalmente se encuentran en el tracto digestivo podría ayudar a combatir las enfermedades intestinales inflamatorias. Estas bacterias se llaman probióticos. Si bien las investigaciones son limitadas, hay evidencia de que incorporar probióticos junto con otros medicamentos podría ser beneficioso.
Estrategias de afrontamiento y apoyo
La enfermedad inflamatoria intestinal no solo te afecta físicamente, también tiene un costo emocional. Si los signos y los síntomas son graves, es posible que tu vida gire en torno a una necesidad constante de ir al baño. Incluso si los síntomas son leves, podría ser difícil para ti estar en público. Todos estos factores pueden afectar tu vida y derivar en depresión. A continuación, te ofrecemos algunos consejos:
- Mantente informado: Una de las mejores maneras de tener un mejor control de las enfermedades inflamatorias intestinales es obtener la mayor cantidad de información posible sobre estas. Busca información de fuentes confiables como la Fundación para la Enfermedad de Crohn y la Colitis.
- Únete a un grupo de apoyo: Si bien los grupos de apoyo no son para todas las personas, pueden brindar información valiosa sobre tu afección, así como contención emocional. Por lo general, los integrantes del grupo conocen lo último en tratamientos médicos o terapias integrativas. También puede resultar reconfortante estar con otras personas con una enfermedad inflamatoria intestinal.
- Habla con un terapeuta: A algunas personas les resulta útil consultar a un profesional de salud mental que esté familiarizado con las enfermedades inflamatorias intestinales y con las dificultades emocionales que causan.
Si bien vivir con una enfermedad inflamatoria intestinal puede ser desalentador, se siguen haciendo investigaciones y el panorama mejora.
Preparación para la consulta
Al presentarse síntomas de la enfermedad inflamatoria intestinal, es posible que primero consultes a tu equipo de atención médica primaria. Sin embargo, es posible que después te remitan a un gastroenterólogo, que es un profesional que se especializa en el tratamiento de los trastornos digestivos.
Dado que las citas médicas pueden ser breves y a menudo es necesario tratar muchos temas, es recomendable prepararse bien. Esta información te ayudará a preparar y a saber lo que ocurrirá en la visita.
Qué puedes hacer
- Infórmate sobre cómo prepararte para la cita médica: Cuando programes la cita, asegúrate de preguntar si debes hacer algo con anticipación, por ejemplo, restringir tu alimentación.
- Anota los síntomas que presentes, incluidos aquellos que quizás no parezcan estar relacionados con el motivo de la cita médica.
- Anota información personal crucial, como situaciones de alto estrés o cambios recientes en tu vida.
- Haz una lista de todos los medicamentos, incluidos los medicamentos de venta libre, las vitaminas y los suplementos que tomas.
- Pídele a un familiar o amigo que te acompañe: A veces, puede ser difícil recordar toda la información que se proporciona en una cita. La persona que te acompañe puede recordar algún detalle que tú hayas pasado por alto u olvidado.
- Anota las preguntas que quieras hacer durante la cita.
Preparar una lista de preguntas de antemano te ayudará a sacar el mayor provecho de tu consulta. Clasifica las preguntas desde las más hasta las menos importantes, en caso de que se acabe el tiempo. Algunas preguntas básicas para hacer sobre la enfermedad inflamatoria intestinal incluyen las siguientes opciones:
- ¿Cuál es la causa de los síntomas?
- ¿Existen otras causas posibles para mis síntomas?
- ¿Qué tipo de pruebas deben hacerme? ¿Requieren estas pruebas alguna preparación especial?
- ¿Es esta afección temporal o crónica?
- ¿Qué tratamientos existen y cuál me recomienda?
- ¿Hay algún medicamento que deba evitar?
- ¿Qué tipos de efectos secundarios suele ocasionar el tratamiento?
- ¿Qué clase de atención de seguimiento necesito? ¿Con qué frecuencia debo hacerme una colonoscopia?
- ¿Existe alguna alternativa al enfoque primario que me indica?
- Tengo otras enfermedades. ¿Cuál es la mejor manera de controlar estas enfermedades de manera conjunta?
- ¿Debo cambiar mi dieta?
- ¿Existe alguna alternativa genérica a los medicamentos que me receta?
- ¿Hay algún folleto u otro material impreso que pueda llevarme? ¿Qué sitios web me recomienda?
- ¿Existe algún riesgo para mí o mi hijo si quedo embarazada?
- ¿Puede haber alguna complicación en el embarazo de mi pareja si tengo enfermedad inflamatoria intestinal y concibo un hijo?
- ¿Qué riesgo tiene mi hijo de presentar enfermedad inflamatoria intestinal si yo la tengo?
- ¿Hay grupos de apoyo para personas con enfermedad inflamatoria intestinal y su familia?
Qué esperar del médico
Es probable que el equipo de atención médica te haga algunas preguntas. Estar preparado para responderlas puede darte tiempo de revisar los puntos en los que deseas enfocarte más. Es posible que te pregunten lo siguiente:
- ¿Cuándo comenzaste a tener los síntomas?
- ¿Tienes síntomas todo el tiempo, o aparecen y desaparecen?
- ¿Cuál es la gravedad de los síntomas?
- ¿Tienes dolor abdominal?
- ¿Tuviste diarrea? ¿Con qué frecuencia?
- ¿Te despiertas por la noche debido a la diarrea?
- ¿Hay alguien más con diarrea en tu casa?
- ¿Has bajado de peso sin intentarlo?
- ¿Alguna vez tuviste problemas hepáticos, hepatitis o ictericia?
- ¿Sufriste problemas con las articulaciones, los ojos o la piel, incluidas erupciones y llagas, o tuviste llagas en la boca?
- ¿Tienes antecedentes familiares de enfermedad inflamatoria intestinal?
- ¿Inciden los síntomas en tu capacidad de trabajar o realizar otras actividades?
- ¿Hay algo que haga que los síntomas mejoren?
- ¿Hay algo que hayas notado que empeore los síntomas?
- ¿Fumas?
- ¿Tomas medicamentos antiinflamatorios no esteroides, por ejemplo, ibuprofeno (Advil, Motrin IB u otros), naproxeno sódico (Aleve) o diclofenaco sódico? Estos medicamentos también se conocen como antiinflamatorios no esteroides.
- ¿Has tomado antibióticos últimamente?
- ¿Has viajado recientemente? Si es así, ¿dónde?