诊断
诊断检测包括:
- 糖化血红蛋白(A1C)检测。这项血液检测显示您在过去 2 到 3 个月的平均血糖水平。它可以检测与红细胞内携带氧气的蛋白质(血红蛋白)结合的血糖含量。血糖水平越高,与糖结合的血红蛋白就越多。两次独立检测的 A1C 水平都不低于 6.5%,则表明您患有糖尿病。
如果 A1C 检测无法进行,或者您有某些可能使 A1C 检测结果不准确的医疗状况(例如处于孕期或有血红蛋白变异体这类不常见的血红蛋白类型),医务人员可能进行以下检测:
- 随机血糖检测。随机挑选时刻采集血样,并可能通过其他检测确认。血糖值以毫克每分升(mg/dL)或毫摩尔每升(mmol/L)表示。无论上次何时进食,随机血糖水平为 200 mg/dL(11.1 mmol/L)或更高,则表明患有糖尿病。
- 空腹血糖检测。将在不进食(禁食)一晚后采集血样。空腹血糖水平低于 100 mg/dL(5.6 mmol/L)为健康。空腹血糖水平在 100~125 mg/dL(5.6~6.9 mmol/L)之间属于糖尿病前期。如果两次单独检测的结果均为 126 mg/dL(7 mmol/L)或更高,表示您患有糖尿病。
如果您被诊断为糖尿病,医务人员可能还会进行血液检测,用于检查是否存在 1 型糖尿病常见自身抗体。当诊断不确定时,这些检测有助于医务人员区分 1 型和 2 型糖尿病。尿液中存在酮(脂肪分解的副产物)也表明患有 1 型糖尿病,而不是 2 型糖尿病。
诊断后
您需要定期复诊,与医务人员讨论糖尿病控制情况。医务人员会在就诊期间检查您的 A1C 水平。A1C 目标水平可能因患者年龄和其他多种因素而有所不同。美国糖尿病协会一般建议 A1C 水平低于 7%,或平均血糖水平约为 154 mg/dL (8.5 mmol/L)。
A1C 检测比每天检测血糖更能反映糖尿病治疗计划的效果。如果 A1C 水平较高,您可能需要调整胰岛素用量或饮食或同时调整二者。
医务人员还将采集血液和尿液样本,用于检查胆固醇水平以及甲状腺、肝脏和肾脏功能。医务人员还会测量您的血压,查看您检测血糖和胰岛素给药的部位。
治疗
1 型糖尿病的治疗包括:
- 接受胰岛素
- 计算碳水化合物、脂肪和蛋白质摄入量
- 经常监测血糖
- 健康饮食
- 定期锻炼并保持健康体重
目标是保持血糖水平尽可能接近正常值,以延迟或预防并发症。一般来说,目标是将白天餐前血糖水平保持在 80 至 130 mg/dL(4.44 至 7.2 mmol/L)之间。进餐后两小时的值不应超过 180 mg/dL(10 mmol/L)。
胰岛素和其他药物
所有 1 型糖尿病患者都需要终生接受胰岛素治疗。
胰岛素有多种类型,包括:
- 短效胰岛素。短效胰岛素有时称为普通胰岛素,通常在注射后 30 分钟左右开始起效。药效在 90 分钟至 120 分钟时达到峰值,并能持续 4 到 6 小时。这类胰岛素的示例包括 Humulin R、Novolin R 和 Afrezza。
- 速效胰岛素。这种胰岛素在 15 分钟内即开始起效。药效在 60 分钟时达到峰值,并能持续 4 小时左右。这种胰岛素通常在餐前 15 至 20 分钟使用。这类胰岛素的示例包括赖谷胰岛素(Apidra)、赖脯胰岛素(Humalog、Admelog 和 Lyumjev)和天冬胰岛素(Novolog 和 FiAsp)。
- 中效胰岛素。这种胰岛素又称为 NPH 胰岛素,在大约 1 到 3 小时内开始起效。药效在 6 到 8 小时内达到峰值,并能持续 12 到 24 小时。这类胰岛素的示例包括 NPH 胰岛素(Novolin N、Humulin N)。
- 长效和超长效胰岛素。这种胰岛素的有效时间长达 14 到 40 小时。这类胰岛素的示例包括甘精胰岛素(Lantus、Toujeo Solostar 和 Basaglar)、地特胰岛素(Levemir)和德谷胰岛素(Tresiba)。
您可能需要每日注射几次,包括联合使用长效胰岛素和速效胰岛素。与每天只需注射一次或两次的老式胰岛素疗法相比,这些注射更能模仿人体对胰岛素的正常使用。已经证明,每天注射三次或更多次胰岛素的联合方案可改善血糖水平。
胰岛素泵
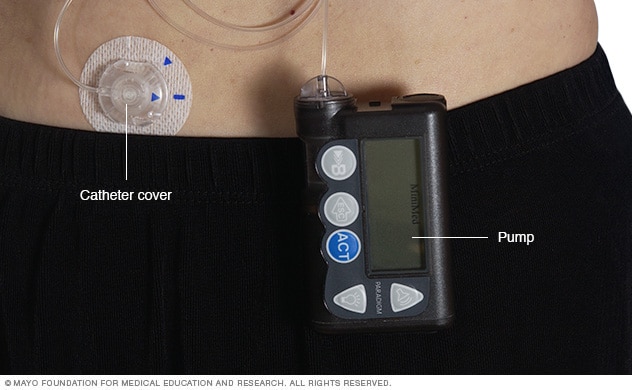
胰岛素泵
胰岛素泵是一种约有手机大小的设备,可以携带在身上。胰岛素储药器通过一根管子与插在腹部皮下的导管相连。胰岛素泵已预设好程序,可在您进食时自动释放定量的胰岛素。
胰岛素给药选项
不能通过口服胰岛素的方式降低血糖,因为胃消化酶会分解胰岛素,使其无法发挥效用。您需要注射胰岛素或使用胰岛素泵。
-
注射。您可以使用细针和注射器或胰岛素笔在皮下注射胰岛素。胰岛素笔看起来与墨水笔很像,有一次性和可重复使用两种类型。
如果您选择注射,则可能需要不同类型的胰岛素组合,供白天和夜间使用。
-
胰岛素泵。这是一种佩戴在体外的小型装置,经过设定可在全天和用餐时输送特定剂量的胰岛素。胰岛素储器和埋于腹部皮下的导管用一根小管相连。
还有一种无管路胰岛素泵选项,需要佩戴一个装有胰岛素的小盒子,并配有一根插入皮下的小导管。
血糖监测
根据您选择或需要的胰岛素治疗类型,您可能需要每天至少检查和记录四次血糖水平。
美国糖尿病协会建议,在用餐和吃零食前、睡前、运动或开车前以及怀疑自己血糖过低时都应检测血糖水平。仔细监测是确保血糖水平保持在目标范围内的唯一方法。较频繁的监测可能降低 A1C 水平。
即使您服用胰岛素并严格遵循饮食安排,血糖水平也可能发生变化。您将了解血糖水平如何随食物、运动、疾病、药物、压力、激素变化和酒精而发生变化。
动态血糖监测
动态血糖监测(CGM)可监测血糖水平。这对于预防低血糖尤为有用。已证明以下装置可降低 A1C。
动态血糖监测仪通过一根插入皮肤的细针与身体相连。该仪器每隔几分钟检测一次血糖水平。
闭环系统
闭环系统是一种植入体内的装置,会将动态血糖监测仪与胰岛素泵相连。监测仪定期检查血糖水平。当监测仪显示需要胰岛素时,装置自动输送合适剂量的胰岛素。
美国食品药品管理局已批准几种用于 1 型糖尿病患者的混合型闭环系统。这些系统需要用户输入一些信息,因此称为“混合”闭环系统。例如,您可能必须向装置输入碳水化合物的食用量,或者不时确认血糖水平。
目前还没有完全无需用户输入的闭环系统。但有更多这类系统正在进行临床试验。
其他药物
医务人员还可能为 1 型糖尿病患者开其他药物,例如:
- 高血压药物。医务人员可能会开血管紧张素转换酶(ACE)抑制剂或血管紧张素 II 受体阻滞药(ARB),以帮助您保持肾脏健康。这些药物的建议使用人群为血压超过 140/90 毫米汞柱(mm Hg)的糖尿病患者。
- 阿司匹林。医务人员可能会建议您每日服用低剂量或常规剂量的阿司匹林来保护心脏。医务人员可能会认为您出现心血管事件的风险较高。如果您服用阿司匹林,医务人员将与您讨论出血的风险。
-
降胆固醇药物。胆固醇指南对糖尿病患者更严格,因为他们患心脏病的风险更高。
美国糖尿病协会建议低密度脂蛋白(LDL)胆固醇(即“坏”胆固醇)低于 100 mg/dL(2.6 mmol/L)。对于高密度脂蛋白(HDL)胆固醇(即“好”胆固醇),建议女性保持在 50 mg/dL(1.3 mmol/L)以上,男性保持在 40 mg/dL(1 mmol/L)以上。甘油三酯类是另一类血脂,应低于 150 mg/dL(1.7 mmol/L)。
健康饮食和监测碳水化合物
没有所谓的糖尿病饮食。但是,请务必多吃营养丰富、低脂和高纤维的食物,例如:
注册营养师会建议您少吃动物类食品和精制碳水化合物(如白面包和甜食)。即使对于非糖尿病患者,也建议遵循这种健康饮食。
您需要知道如何计算摄入食物的碳水化合物量。从而确定正确的胰岛素用量。这将让您的身体可以正常代谢摄入的碳水化合物。注册营养师可以帮您制定能满足您需求的饮食计划。
体育活动
每个人都需要定期进行有氧运动,包括 1 型糖尿病患者在内。首先,开始运动前先征得医务人员许可。然后选择您喜欢的运动,比如步行或游泳,尽可能坚持每天都做。试着每周至少进行 150 分钟的中等强度有氧运动,不做任何运动的时间不要超过两天。
请记住,身体活动可以降低血糖。开始进行新的运动后,要增加测量血糖的次数,以了解这项运动对您的身体的影响。由于运动量增大,您可能需要调整饮食计划或胰岛素剂量。
应注意的活动
1 型糖尿病患者可能需要注意某些日常活动。
未来可能的治疗方法
- 胰腺移植。如果胰腺移植成功,您就不再需要胰岛素。但是,胰腺移植不一定成功,而且此类手术存在严重风险。由于这些风险可能比糖尿病本身更危险,胰腺移植一般用来治疗那些难以管理糖尿病的患者,也可以用来治疗还需要肾移植的患者。
- 胰岛细胞移植。研究人员正在实验胰岛细胞移植,这种移植可使供体胰腺提供新的胰岛素分泌细胞。尽管这项实验程序以前存在过一些问题,但预防胰岛细胞排斥的新技术和更好的药物可能会增加成功治疗的机会。
患病体征
尽管您尽了最大努力,但有时还是会出现问题。1 型糖尿病的某些短期并发症,如低血糖,需要立即治疗。
低血糖(低血糖症)
当糖尿病患者的血液中没有足够的糖(葡萄糖)时,就会发生糖尿病低血糖症。询问医务人员您的低血糖水平是多少。很多原因都可能造成血糖水平下降,例如跳餐、摄入碳水化合物少于您的饮食计划、运动量超过正常情况或注射过量的胰岛素。
了解低血糖症的症状。如果您认为自己的血糖水平较低,可以检测血糖。当您有所怀疑时,一定要进行检测。低血糖的早期症状包括:
- 脸色苍白
- 颤抖
- 头晕或头重脚轻
- 出汗
- 饥饿或恶心
- 心律不齐或心跳过快
- 难以集中注意力
- 感觉虚弱无力(疲劳)
- 易怒或焦虑
- 头痛
- 嘴唇、舌头或脸颊出现刺痛感或麻木感
夜间低血糖症可能导致您醒来时睡衣汗湿或头痛。夜间低血糖症有时可能导致早晨的血糖读数异常升高。
如果不治疗糖尿病低血糖症,低血糖症状因之恶化,可能包括:
- 意识混乱、行为异常或两者皆有,例如无法完成日常工作
- 失去协调性
- 说话困难或言语不清
- 视力模糊或视野狭窄
- 无法进食或饮水
- 肌无力
- 困倦
重度低血糖症可能导致:
您可以食用或饮用简单的糖源(例如葡萄糖片、硬糖或果汁),迅速提高血糖水平。告诉家人和朋友要关注哪些症状,以及当您无法自行处理病况时该怎么做。
如果没有现成的血糖仪,当您出现低血糖症状时应及时处理,然后尽快测量血糖。
请将您的低血糖症告诉您信任的人。如果其他人知道需要留意的症状,他们也许能够提醒您早期出现的症状。重要的是,让家人和亲友知道您将胰高血糖素存放在何处,以便更轻松、安全地应对可能出现的严重情况。胰高血糖素是一种刺激糖类释放到血液中的激素。
以下是可提供给他人的一些应急信息。如果您身边的人因低血糖而出现无反应(失去意识)或无法吞咽的情况:
- 请勿注射胰岛素,因为这会使血糖水平降得更低
- 请勿喂食液体或食物,因为这样做可能引起呛噎
- 注射胰高血糖素或使用喷鼻剂
- 如果手上没有胰高血糖素、不知道如何使用或对方无反应,请拨打 911 或您所在区域的急救服务电话
无症状低血糖症
一些人可能失去感知自己血糖水平正在下降的能力,这被称为无症状低血糖症。身体不再对低血糖状况做出反应,比如出现头晕或头痛等症状。低血糖出现的次数越多,您就越有可能发展为无症状低血糖症。
如果您能在几周内避免低血糖发作,那么您需要更加警惕即将到来的低血糖发作。有时,至少短时间内提高血糖指标(例如,从 80 至 120 mg/DL 调整为 100 至 140 mg/DL)也有助于改善无症状低血糖。
高血糖
血糖升高的原因有很多。包括过量进食、食用错误的食物类型以及未摄取足够的胰岛素或正在生病。
留意以下症状:
如果您认为自己有高血糖,请检查您的血糖。如果您的血糖高于指标范围,您可能需要进行一次“修正”,即增加一次胰岛素剂量,以使您的血糖恢复正常。高血糖水平下降的速度不如上升的速度快。询问医务人员要等多久才能复查。如果使用胰岛素泵,偶尔的高血糖读数可能意味着您需要改变体内胰岛素泵的位置。
如果您的血糖读数高于 240 mg/dL(13.3 mmol/L),则应使用尿液检测棒测试酮体。如果您的血糖水平超过 240 mg/dL 或存在尿酮,则不要运动。如果只有微量或少量的酮体存在,多补充无卡路里液体以冲洗排出尿酮。
如果您的血糖持续高于 300 mg/dL(16.7 mmol/L),或者尽管接受了胰岛素校正剂量,您的尿酮仍然很高,请致电给医务人员或寻求急救护理。
尿液中的酮体增多(糖尿病酮症酸中毒)
如果细胞缺乏能量来源,机体就会开始分解脂肪。此过程会产生被称为酮体的有毒酸性物质。糖尿病酮症酸中毒是一种危及生命的急症。
这种严重状况的症状包括:
- 恶心
- 呕吐
- 腹痛
- 呼吸有一种甜甜的水果味
- 气短
- 口干
- 虚弱
- 意识错乱
- 昏迷
如果您怀疑酮症酸中毒,使用非处方酮体检测试剂盒来检测尿中是否酮体过量。如果您的尿液中含有大量酮体,请立即致电医务人员或寻求急救护理。另外,如果您多次呕吐,而且尿液中有酮体,请致电医务人员。
临床试验
探索 Mayo Clinic 的研究 测试新的治疗、干预与检查方法,旨在预防、检测、治疗或控制这种疾病。
生活方式与家庭疗法
认真管理 1 型糖尿病可以降低发生严重甚至致命并发症的风险。可以考虑以下建议:
- 下决心管理好您的糖尿病。按建议服用药物。尽您所能学习有关 1 型糖尿病的知识。将健康饮食和身体活动融入日常生活。与糖尿病教育人员建立联系。向医护团队寻求帮助。
- 表明身份。佩戴说明您患有糖尿病的标签或手环。随身携带胰高血糖素急救盒,以防出现低血糖急症,并确保朋友和亲人知道使用方法。
- 安排年度体检并定期接受眼科检查。定期进行糖尿病检查并不能代替年度体检或常规眼科检查。在进行体格检查时,医务人员会排查是否存在任何与糖尿病相关的并发症。医务人员也会排查其他医疗问题。眼科医生会排查眼部并发症的体征,如视网膜损伤、白内障和青光眼。
-
及时接种疫苗。高血糖可能会削弱免疫系统。每年都要接种流感疫苗。医务人员还可能会建议您接种肺炎疫苗。他们还可能会建议您接种 COVID-19 疫苗。
此外,对于 19 至 59 岁的 1 型或 2 型糖尿病患者,美国疾病控制与预防中心(CDC)目前还建议既往未接种过乙肝疫苗者接种该疫苗。CDC 建议在确诊 1 型或 2 型糖尿病后尽早接种疫苗。如果您年龄为 60 岁及以上,患有糖尿病并尚未接种过乙肝疫苗,请向医务人员咨询自己是否适合接种该疫苗。
- 注意足部护理。每天用温水洗脚。轻轻擦干双脚,尤其是脚趾缝。用乳液做好脚部保湿。每天检查双脚有无水疱、伤口、小溃疡和红肿。如果出现无法愈合的疮口或其他足部问题,请咨询医务人员。
- 控制好血压和胆固醇。健康饮食和经常运动有助于控制高血压和胆固醇。还可能需要进行药物治疗。
- 如果您抽烟或使用其他类型的烟草制品,请在医务人员的帮助下戒烟。抽烟会增加出现多种糖尿病并发症的风险。其中包括心脏病发作、卒中、神经损伤和肾脏疾病。请向医务人员咨询戒烟或戒除其他类型烟草制品的方法。
- 如果饮酒,请适度。酒精可能引起高血糖或低血糖,具体情况取决于饮酒量和饮酒时是否进食。如果您选择饮酒,请务必保证适量,并始终随餐饮酒。在睡前检测血糖水平。
- 认真对待压力。身体在长期应激状态下产生的激素可能会导致胰岛素无法正常工作。这可能会增加压力及沮丧感。退一步,并设定一些限制。按优先级安排您的任务。学习放松技巧。保证充足的睡眠。
妥善处理与支持
糖尿病可能直接或间接地影响情绪。血糖控制不当可能导致行为改变(如易怒),从而直接影响情绪。有时候您可能会怨恨自己有糖尿病。
糖尿病患者发生抑郁症和糖尿病相关困扰的风险更高。许多糖尿病专家经常将社工或心理医生纳入糖尿病护理团队。
您可能会发现与其他 1 型糖尿病患者交流有所助益。有在线和面对面的互助小组。小组成员往往知道最新的治疗方法。他们可能还会分享自己的经验或有用信息。例如,他们可能会分享在哪里查询您最喜欢的外卖餐厅的碳水化合物含量。
如果您对互助小组感兴趣,医务人员或许能为您推荐一个当地的互助小组。或者您可以访问美国糖尿病协会(ADA)或青少年糖尿病研究基金会(JDRF)的网站。这些网站可能会列出互助小组信息和当地针对 1 型糖尿病患者的活动。您也可以拨打 800-DIABETES(800-342-2383)致电 ADA 或拨打 800-533-CURE(800-533-2873)致电 JDRF。
准备您的预约
如果您认为自己或者您的孩子可能患有 1 型糖尿病,请立即就医。简单的血液检查即可提示您是否需要进行更多评估和治疗。
诊断后,您需要接受密切的医疗随访,直至血糖水平稳定为止。专攻激素紊乱的医务人员(内分泌科医生)通常会与其他糖尿病护理专家合作。您的医护团队可能包括:
- 认证糖尿病宣讲师
- 注册营养师
- 社工或心理健康专家
- 药剂师
- 牙科医生
- 认证糖尿病宣讲师
- 专门从事眼睛护理的医务人员(眼科医生)
- 专门从事足部保健的医务人员(足病医生)
一旦您了解了如何管理 1 型糖尿病,医务人员可能会建议每隔几个月检查一次。每年一次的彻底检查和定期的足部和眼科检查也至关重要。如果您在糖尿病管理方面有困难、患有高血压或肾病,或者已怀孕,这一点尤为重要。
这些提示可以帮助您做好就诊准备,也可以让您知道医务人员可能会做什么。
您能做些什么
- 写下您的所有问题。一旦开始采用胰岛素治疗,糖尿病的初始症状应消失。然而,您可能出现需要解决的新问题。其中包括经常出现低血糖,或需要设法控制食用某些食物后出现的高血糖。
- 写下关键个人信息,包括主要压力来源或近期的生活变化。许多因素都可能影响您的糖尿病控制,包括压力。
- 列出您正在使用的所有药物、维生素和补充剂。
- 常规检查,在就诊时携带血糖值记录或血糖仪。
- 写下要向医务人员咨询的问题。
准备问题清单能可能有助于您充分利用就诊时间。您想要和您的医务人员、注册营养师或糖尿病教育者讨论的事项包括:
- 您应该监测血糖的时间和频率
- 胰岛素治疗:所用胰岛素的类型、给药时序和剂量
- 胰岛素给药:胰岛素注射对比胰岛素泵
- 低血糖:如何识别和治疗
- 高血糖:如何识别和治疗
- 酮类:检测和治疗
- 营养:食物类型及其对血糖的影响
- 碳水化合物计量
- 锻炼:根据活动调整胰岛素和食物摄入
- 医疗管理:每隔多久去医务人员和其他糖尿病护理团队成员处就诊
- 病假管理
医生可能做些什么
医务人员可能会询问很多问题,包括:
- 您对自己糖尿病的控制情况是否满意?
- 您的低血糖多久发作一次?
- 您是否知道您的血糖何时下降?
- 您平时的饮食怎样?
- 您是否运动?如果是,多久一次?
- 您平均每天使用多少胰岛素?
您同时能做些什么
如果您在管理血糖方面遇到困难或有疑问,可在两次就诊的间隔期联系您的医护团队。
Nov. 26, 2024