Diagnóstico
Para diagnosticar una arritmia, un profesional de la salud te examina y te hace preguntas sobre tus antecedentes médicos y tus síntomas.
Quizás debas hacerte pruebas para revisar el corazón y buscar enfermedades que puedan provocar latidos irregulares.
Pruebas
Entre las pruebas para diagnosticar arritmia cardíaca, se incluyen las siguientes:
- Electrocardiograma (o electrocardiografía). Esta prueba rápida mide la actividad eléctrica del corazón. Puede mostrar cuán rápido o lento late el corazón. Se colocan parches adhesivos (sensores) al pecho y, a veces, a los brazos o las piernas. Hay cables que conectan los parches a una computadora, donde se muestran o imprimen los resultados.
- Monitor Holter. Este dispositivo portátil para electrocardiogramas se puede usar durante uno o más días para registrar la actividad del corazón mientras realizas actividades cotidianas.
- Grabadora de episodios. Este dispositivo portátil para electrocardiogramas se usa por un máximo de 30 días o hasta que ocurra una arritmia o aparezcan síntomas. Generalmente, presionas un botón cuando se presentan los síntomas.
- Ecocardiograma. En esta prueba, se utilizan las ondas sonoras para obtener imágenes del corazón al latir. Puede mostrar la estructura del corazón y las válvulas cardíacas. Sirve para medir la fuerza del corazón. También muestra cómo fluye la sangre a través del corazón.
- Registrador de bucle implantable. Si los síntomas son muy poco frecuentes, se puede implantar una grabadora de episodios bajo la piel en la zona del pecho. El dispositivo graba la actividad eléctrica del corazón de manera continua. Tiene la capacidad de identificar los ritmos cardíacos irregulares.
Si no aparece un latido irregular durante las pruebas, es posible que un profesional de la salud te sugiera hacerte más pruebas para tratar de provocar la arritmia. Estas son algunas de esas pruebas:
- Prueba de esfuerzo con ejercicio. Algunas arritmias se desencadenan o empeoran con el ejercicio. Durante una prueba de esfuerzo, se examina la actividad del corazón mientras haces ejercicio en una bicicleta fija o una cinta de correr. Si no puedes hacer ejercicio, tal vez te den medicamentos que provoquen en el corazón un efecto similar al del ejercicio.
- Prueba de la mesa basculante. Esta prueba puede hacerse si has sufrido desmayos. Mientras estás acostado sobre una mesa basculante, se revisan la frecuencia cardíaca y la presión arterial. Luego, inclinan la mesa para que quedes en posición vertical. Un profesional de la salud observa cómo el corazón y el sistema nervioso responden a los cambios de ángulo.
Prueba electrofisiológica y mapeo. Esta prueba, también llamada estudio electrofisiológico, sirve para confirmar un diagnóstico de taquicardia o para descubrir en qué parte del corazón se origina la señal defectuosa. El estudio electrofisiológico se usa principalmente para diagnosticar arritmias aisladas.
Los estudios electrofisiológicos se hacen en un hospital. Uno o más tubos finos y flexibles se pasan a través de un vaso sanguíneo, normalmente en la ingle, para luego guiarlos hasta varias zonas del corazón. Los sensores en la punta de los tubos registran la actividad eléctrica del corazón. Un estudio electrofisiológico refleja cómo se extienden las señales eléctricas por el corazón durante cada latido.
Más información
Tratamiento
El tratamiento para la arritmia cardíaca depende de si el corazón late demasiado rápido o demasiado despacio. Algunas arritmias cardíacas no necesitan tratamiento. Tu equipo de atención médica puede sugerirte controles regulares para vigilar tu afección.
El tratamiento de las arritmias cardíacas suele ser necesario únicamente si los latidos irregulares causan síntomas significativos o te ponen en riesgo de sufrir problemas de corazón más graves. Estos tratamientos pueden incluir medicamentos, acciones especiales, llamadas maniobras vagales, procedimientos o cirugías.
Medicamentos
Los medicamentos que se usan para tratar arritmias cardíacas dependen del tipo de latido irregular y de las complicaciones posibles.
Por ejemplo, a la mayoría de las personas con taquicardia se les recetan medicamentos para controlar la frecuencia cardíaca y el ritmo.
Si tienes fibrilación auricular, es posible que te receten anticoagulantes para prevenir la formación de coágulos sanguíneos.
Terapias
Entre los tratamientos para las arritmias cardíacas, se incluyen los siguientes:
- Maniobras vagales. Estas son acciones simples, pero específicas, que pueden bajar el ritmo cardíaco. Por ejemplo, toser, agacharte como si fueras a defecar y colocarte una compresa de hielo sobre el rostro. Estas acciones repercuten en el nervio vago, que ayuda a controlar la frecuencia cardíaca. Las maniobras vagales se recomiendan si la frecuencia cardíaca es muy alta debido a una taquicardia supraventricular. Las maniobras vagales no funcionan para todos los tipos de arritmia.
- Cardioversión. Se utilizan paletas o parches en el pecho para dar descargas eléctricas al corazón y ayudar a restablecer el ritmo cardíaco. La cardioversión se suele usar cuando las maniobras vagales y los medicamentos no dan resultados. Es posible que el equipo de atención médica te recomiende este tratamiento si tienes un cierto tipo de arritmia, como la fibrilación auricular.
Cirugía u otros procedimientos
Ablación cardíaca con catéter
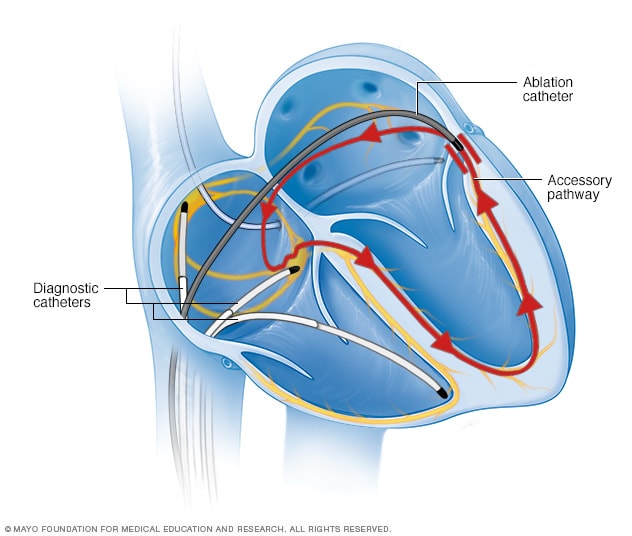
Ablación cardíaca con catéter
En la ablación por catéter, se pasan uno o varios catéteres, que son sondas finas y flexibles, a través de un vaso sanguíneo y se guían hasta el corazón. Los sensores ubicados en las puntas de los catéteres utilizan calor o frío extremos para cicatrizar un área pequeña del tejido del corazón. La formación de cicatrices bloquea las señales eléctricas defectuosas que causan un ritmo cardíaco irregular.
Marcapasos, desfibrilador
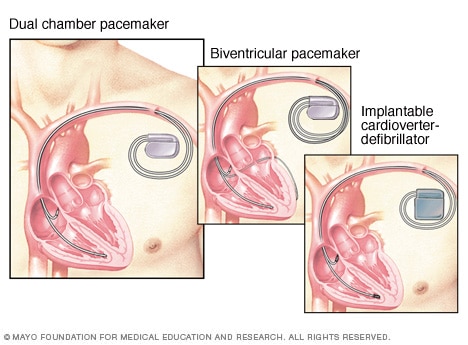
Marcapasos, desfibrilador
Un marcapasos ayuda a mantener un latido constante. Si el dispositivo identifica un latido cardíaco lento, envía señales eléctricas para corregir los latidos. Un marcapasos de doble cámara verifica o marca el ritmo de las señales en las cavidades cardíacas superior o inferior derechas. Un marcapasos biventricular marca el ritmo de las dos cavidades cardíacas inferiores. Un desfibrilador cardioversor implantable verifica de forma constante la presencia de latidos cardíacos irregulares. Si identifica uno, envía un choque breve para restablecer el ritmo cardíaco.
El tratamiento para las arritmias cardíacas también puede incluir un procedimiento o una cirugía en los que se inserta un dispositivo para el corazón en el cuerpo. A veces, las cirugías a corazón abierto son necesarias para interrumpir o prevenir los latidos irregulares.
Entre los tipos de procedimientos y cirugías utilizados para tratar las arritmias cardíacas, se encuentran los siguientes:
- Ablación con catéter. En este procedimiento, el médico inserta uno o más catéteres por los vasos sanguíneos hasta el corazón. A través de los sensores en la punta de los catéteres, se aplica energía de frío o de calor para generar cicatrices diminutas en el corazón. Las cicatrices bloquean las señales cardíacas irregulares y restablecen la frecuencia cardíaca.
- Marcapasos. Si la causa de los latidos lentos no tiene cura, podría ser necesario colocar un marcapasos. Un marcapasos es un pequeño dispositivo que se coloca en el pecho para ayudar a controlar los latidos.
Desfibrilador cardioversor implantable. Este dispositivo se coloca debajo de la piel, cerca de la clavícula, y monitorea la frecuencia cardíaca continuamente. Si el dispositivo identifica latidos cardíacos irregulares, envía descargas eléctricas de baja o alta energía para restablecer el ritmo cardíaco.
Este dispositivo es necesario en casos donde hay un riesgo alto de tener latidos irregulares o rápidos, que representen un peligro, en las cavidades inferiores. A estos estados se los conoce como taquicardia ventricular o fibrilación ventricular. Entre otros motivos para recibir un desfibrilador cardioversor implantable, se incluyen antecedentes de paros cardíacos repentinos o afecciones que incrementen el riesgo de tenerlos.
Técnica quirúrgica del laberinto. En este procedimiento, un cirujano realiza incisiones diminutas en la mitad superior del corazón para crear un patrón de tejido cicatricial. A este patrón se lo llama laberinto. Las señales del corazón no pueden atravesar el tejido cicatricial. Con este tratamiento, se bloquean las señales eléctricas irregulares del corazón que causan algunos tipos de latidos rápidos.
El procedimiento de laberinto suele hacerse únicamente en personas que no mejoran con otros tratamientos o que se someten a una cirugía a corazón abierto por otro motivo.
- Cirugía de injerto de baipás coronario. Si tienes una enfermedad grave en la arteria coronaria y una frecuencia cardíaca irregular, es probable que necesites este tipo de cirugía. Esta cirugía crea una nueva vía para que el flujo de sangre evada una arteria obstruida o parcialmente obstruida en el corazón.
Después del tratamiento para los latidos irregulares, es importante hacerse controles periódicamente. Toma los medicamentos como te indicaron. Informa a tu equipo de atención médica si tus síntomas empeoran.
Más información
Estudios clínicos
Explora los estudios de Mayo Clinic que ensayan nuevos tratamientos, intervenciones y pruebas para prevenir, detectar, tratar o controlar esta afección.
Estilo de vida y remedios caseros
Los cambios en el estilo de vida pueden ayudarte a mantener tu corazón lo más sano posible.
Algunos ejemplos de cambios en el estilo de vida que son saludables para el corazón incluyen los siguientes:
- Consumir alimentos saludables para el corazón. Sigue una dieta saludable que incluya poca sal y grasas sólidas y que sea rica en frutas, vegetales y cereales integrales.
- Haz ejercicio regularmente. Intenta hacer ejercicio durante, al menos, 30 minutos la mayoría de los días.
- No fumes. Si fumas y no puedes dejar este hábito por tus propios medios, habla con un profesional de la salud sobre estrategias o programas que puedan ayudarte.
- Mantén un peso saludable. El sobrepeso aumenta el riesgo de tener enfermedades cardíacas. Habla con tu equipo de atención médica para establecer metas realistas para el índice de masa corporal (IMC) y el peso.
- Controla la presión arterial y el colesterol. La presión arterial alta y el colesterol alto aumentan el riesgo de enfermedad cardíaca. Haz cambios en tu estilo de vida y toma los medicamentos según lo indicado para controlar la presión arterial alta o el colesterol alto.
- Limita el consumo de alcohol. Si decides beber alcohol, hazlo con moderación. Para los adultos sanos, esto significa hasta una copa al día para las mujeres de todas las edades y para los hombres mayores de 65 años, y hasta dos copas al día para los hombres menores de 65 años.
- Mantén buenos hábitos de sueño. Dormir mal puede aumentar el riesgo de enfermedades cardíacas y otras afecciones crónicas. Los adultos deberían intentar dormir entre 7 y 9 horas diarias. Ve a la cama y despiértate a la misma hora todos los días, incluso los fines de semana. Si tienes problemas para dormir, habla con tu profesional de atención médica sobre estrategias que podrían ayudarte.
- Controla el estrés. Controlar el estrés es un paso importante para mantener el corazón sano. Hacer más ejercicio, practicar la atención plena y conectarte con otros en grupos de apoyo son algunas maneras de reducir y controlar el estrés.
Prepararse para la consulta
Las citas médicas pueden ser breves. A menudo, hay mucho que hablar. Por eso, es una buena idea que vayas preparado. A continuación, encontrarás información que te ayudará a prepararte para la cita.
Lo que puedes hacer
- Ten en cuenta las restricciones previas a la cita. Cuando programes la cita médica, pregunta si debes hacer algo con anticipación. Por ejemplo, podrían pedirte que no comas ni bebas durante algunas horas antes de una prueba de colesterol.
- Anota cualquier síntoma que tengas, incluso aquellos que no parezcan estar relacionados con las arritmias cardíacas.
- Anota tu información personal importante; incluye los antecedentes familiares de enfermedades cardíacas, accidentes cerebrovasculares, presión arterial alta o diabetes, así como cualquier situación de estrés importante o cambios recientes en tu vida.
- Haz una lista de los medicamentos, incluidas las vitaminas o los suplementos, que estés tomando e incluye las dosis.
- De ser posible, ve con un acompañante. La persona que vaya contigo puede ayudarte a recordar la información que recibas.
- Anota las preguntas que quieres hacerle al equipo de atención médica.
Prepara una lista con preguntas y clasifícalas desde las más importantes hasta las menos, en caso de que se acabe el tiempo. En el caso de las arritmias cardíacas, algunas preguntas básicas para hacerle al equipo de atención médica son las siguientes:
- ¿Cuál es la causa más probable de mis síntomas?
- ¿Existen otras causas posibles de mis síntomas?
- ¿Qué clase de pruebas debo hacerme? ¿Debo hacer algo para prepararme para estas pruebas?
- ¿Cuál es la mejor opción de tratamiento?
- ¿Debo evitar algún alimento o bebida? ¿Debería incorporar algo específico en mi dieta?
- ¿Cuál es el nivel adecuado de actividad física?
- ¿Con qué frecuencia debo hacerme las pruebas de detección de enfermedades cardíacas u otras complicaciones de una arritmia?
- Tengo otras enfermedades. ¿Cómo puedo controlar estas afecciones de manera conjunta?
- ¿Existe alguna opción genérica al medicamento que me receta?
- ¿Tiene algún folleto u otro material impreso que pueda llevarme? ¿Qué sitios web me recomienda visitar?
Qué esperar de tu médico
Es probable que el equipo de atención médica te haga preguntas, como las siguientes:
- ¿Cuándo comenzaste a tener los síntomas?
- ¿Tienes síntomas de forma constante o aparecen y desaparecen?
- ¿Cuál es la intensidad de los síntomas?
- ¿Hay algo que haga que los síntomas mejoren?
- ¿Existe algo que parezca empeorarlos?
- ¿Hay alguien en tu familia que tenga arritmia cardíaca?
Programa de ritmo cardíaco de Mayo Clinic
Arizona
Florida
Minnesota
Oct. 13, 2023