Diagnóstico
Actividad cerebral registrada por electroencefalograma
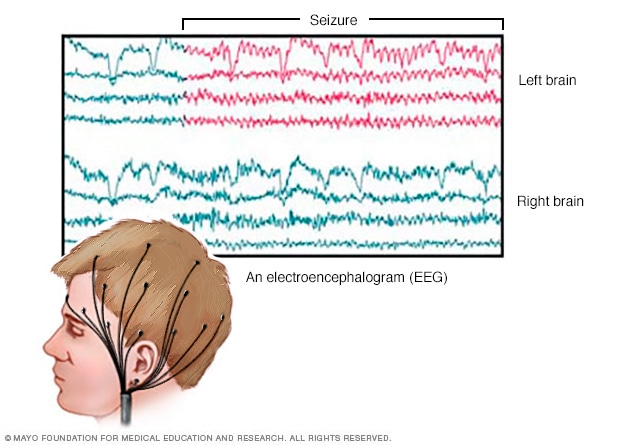
Actividad cerebral registrada por electroencefalograma
Un electroencefalograma registra la actividad eléctrica del cerebro a través de electrodos colocados en el cuero cabelludo. Los resultados del electroencefalograma muestran cambios en la actividad cerebral. Esto puede ayudar a diagnosticar afecciones cerebrales como la epilepsia y otras afecciones convulsivas.
Electroencefalografía de alta densidad
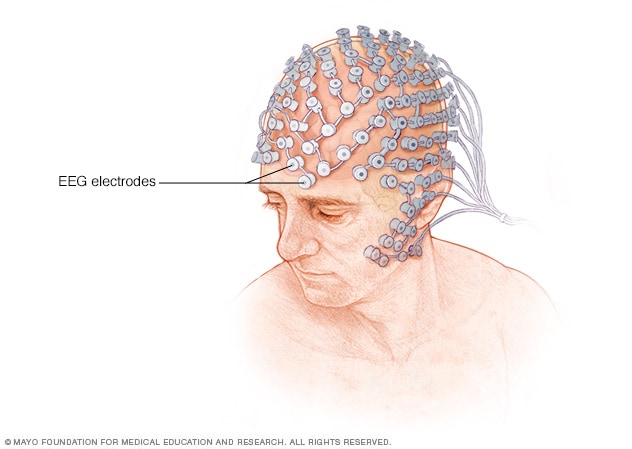
Electroencefalografía de alta densidad
Durante un electroencefalograma de alta densidad, se colocan en el cuero cabelludo discos de metal planos denominados electrodos. Los electrodos se conectan a la máquina para electroencefalogramas a través de cables. Algunos pacientes utilizan una gorra elástica equipada con electrodos en vez de que se les coloque material adhesivo en el cuero cabelludo.
Tomógrafo computarizado

Tomógrafo computarizado
Una tomografía computarizada puede mostrar casi todas las partes del cuerpo. Los profesionales de atención médica la utilizan para diagnosticar enfermedades o lesiones y planificar tratamientos médicos, quirúrgicos o de radioterapia.
Identificar el área donde ocurre la convulsión
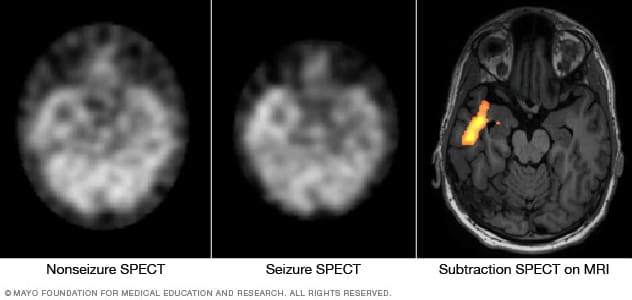
Identificar el área donde ocurre la convulsión
Estas imágenes de tomografía computarizada por emisión de fotón único muestran el flujo sanguíneo en el cerebro cuando no hay actividad convulsiva (izquierda) y durante una convulsión (centro). La sustracción de la tomografía computarizada por emisión de fotón único corregistrada con la resonancia magnética (derecha) ayuda a precisar el área de actividad convulsiva mediante la superposición de los resultados de la tomografía computarizada por emisión de fotón único con los de la resonancia magnética del cerebro.
Después de una convulsión, el profesional de atención médica revisará tus síntomas y antecedentes médicos, y te hará un examen físico. Es posible que te hagan pruebas para encontrar la causa de la convulsión. Las pruebas también ayudan a evaluar la probabilidad de que tengas otra convulsión.
Las pruebas pueden incluir las siguientes:
- Examen neurológico. Se utiliza para revisar tu comportamiento, tus capacidades motrices y cómo funciona tu cerebro.
- Análisis de sangre. Con una muestra de sangre se pueden comprobar tus niveles de glucosa en la sangre y buscar signos de infecciones o afecciones genéticas. También es posible que un profesional de atención médica revise los niveles de sal en el cuerpo que controlan el equilibrio de los líquidos. Estas sales se llaman electrolitos.
- Punción lumbar. En este procedimiento, se toma una muestra del líquido de la columna vertebral para analizarla. Una punción lumbar puede demostrar si una infección ocasionó la convulsión.
-
Electroencefalograma. En este examen, se ponen electrodos al cuero cabelludo para registrar la actividad eléctrica del cerebro. Esta actividad se manifiesta como líneas onduladas en un registro de electroencefalograma. El electroencefalograma puede mostrar un patrón que indica si la convulsión puede volver a ocurrir.
El electroencefalograma también puede ayudar a descartar otras afecciones que tienen síntomas parecidos a los de la epilepsia. Esta prueba puede hacerse en una clínica, por la noche en casa o durante varias noches en el hospital.
Los estudios por imágenes pueden ser los siguientes:
- Resonancia magnética. Una resonancia magnética usa potentes ondas de radio e imanes para crear una vista detallada del cerebro. Este estudio puede mostrar cambios en el cerebro que podrían derivar en convulsiones.
- Tomografía computarizada. Una tomografía computarizada usa rayos X para obtener imágenes transversales del cerebro. La tomografía computarizada puede mostrar cambios en el cerebro que podrían causar una convulsión. Estos cambios incluyen tumores, sangrado y quistes.
- Tomografía por emisión de positrones. En ella se utiliza una pequeña cantidad de material radioactivo en dosis bajas que se inyecta en una vena. Este material ayuda a mostrar áreas activas del cerebro y cambios en él.
-
Tomografía computarizada por emisión de fotón único. En esta prueba se utiliza una pequeña cantidad de material radioactivo en dosis baja que se inyecta en una vena. La prueba crea un mapa tridimensional detallado del flujo de sangre en el cerebro durante una convulsión.
El profesional de atención médica también puede realizar un tipo de tomografía computarizada por emisión de fotón único denominada sustracción de tomografía computarizada por emisión de fotón único ictal corregistrada a la resonancia magnética. Es posible que la prueba proporcione resultados aún más detallados. Por lo general, la prueba se realiza en un hospital con un registro de electroencefalograma nocturno.
Video: Resonancia magnética
Una resonancia magnética es un medio muy útil para ayudar a los médicos a ver imágenes del interior del cuerpo, incluidos tejidos que no pueden observarse en una radiografía convencional.
Antes del examen, es muy importante que rellenes cuidadosamente el cuestionario sobre seguridad. La resonancia magnética es segura e indolora. Pero el metal en el escáner puede causar graves problemas de seguridad o reducir la calidad de las imágenes.
El equipo de atención médica necesita saber si hay algún metal en tu cuerpo, aunque sea una pequeña esquirla de metal debido a un accidente. Los empastes, puentes y otros trabajos dentales no suelen plantear problemas. Pero otros metales que estén dentro de tu cuerpo podrían impedir que te sometas a la resonancia magnética. Entre ellos están algunos marcapasos, clips para tratar aneurismas y otros dispositivos con metal.
El personal de enfermería puede revisar tu historial médico antes del examen. Es posible que te administren medicamentos o una sustancia de contraste, o que te extraigan sangre. Asegúrate de informar al personal de enfermería si hay un embarazo, tienes alergia a la sustancia de contraste o sufres de problemas renales o hepáticos. No puedes ir al escáner con ropa que tenga broches ni cremalleras. Se te pedirá que te pongas una bata. No lleves joyas ni nada metálico al escáner, incluidos los audífonos.
Una máquina de resonancia magnética usa un imán potente para tomar imágenes del cuerpo. A diferencia de una tomografía computarizada, no usa rayos X ni otras radiaciones. Te darán tapones para los oídos. El escáner hace un ruido fuerte mientras funciona.
Sobre la zona que se quiere explorar o alrededor de ella, se puede colocar un dispositivo llamado bobina para ayudar a captar las imágenes. También te darán una pelota que se puede apretar. Puedes utilizarla para indicar al técnico que necesitas algo. El control de la resonancia magnética se lleva a cabo desde una sala contigua. Te observarán atentamente durante todo el procedimiento.
Se toma una serie de imágenes con una breve pausa entre cada una. Quizá oigas ruidos diferentes a medida que se obtienen las distintas imágenes. Es normal que el ruido sea muy fuerte. No debes moverte mientras se obtienen las imágenes.
Las personas suelen estar en el escáner entre 30 y 50 minutos, según las imágenes que se vayan a tomar. Un examen complejo puede llevar más tiempo. Si te preocupa estar tanto tiempo en el escáner, habla con el médico y con el técnico. Pueden ayudarte con algunos consejos para tu comodidad.
Si es necesario sacarte del escáner, se lo puede hacer muy rápidamente. Los extremos del escáner están siempre abiertos.
Después del examen, el radiólogo revisará las imágenes. enviará un informe al profesional de atención médica que solicitó la prueba. Haz cualquier pregunta que tengas acerca de la resonancia magnética al profesional de atención médica.
Más información
Tratamiento
Implante para la estimulación del nervio vago
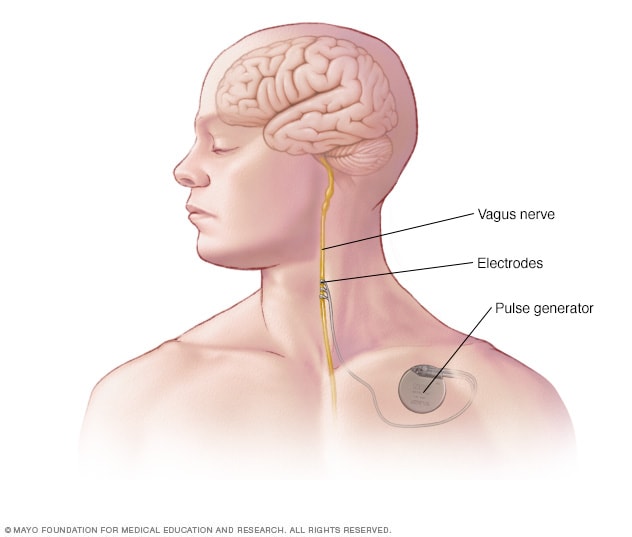
Implante para la estimulación del nervio vago
En la estimulación del nervio vago, un dispositivo colocado bajo la piel del pecho estimula el nervio vago del cuello. Esto envía señales al cerebro, las cuales disminuyen las convulsiones.
Estimulación cerebral profunda
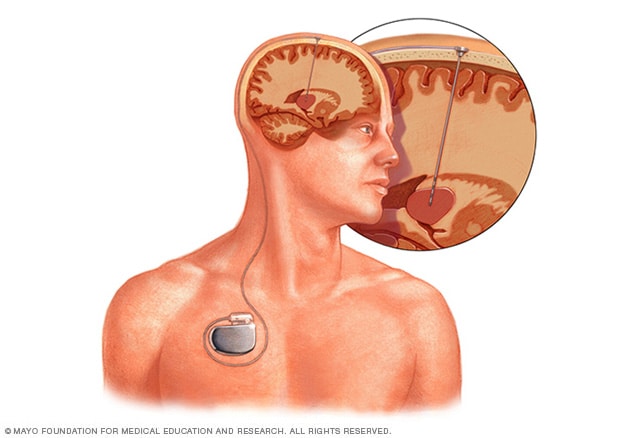
Estimulación cerebral profunda
La estimulación cerebral profunda consiste en colocar un electrodo dentro del cerebro. La estimulación generada por el electrodo se controla mediante un dispositivo que se coloca debajo de la piel del pecho. Un cable que va por debajo de la piel conecta el dispositivo con el electrodo.
No todas las personas que han sufrido una convulsión tienen otra. Por eso, el profesional de atención médica puede decidir no comenzar el tratamiento, a menos que hayas tenido más de una.
El objetivo en el tratamiento de las convulsiones es encontrar la mejor terapia para detenerlas con la menor cantidad de efectos secundarios.
Medicamentos
A menudo, el tratamiento de las convulsiones implica la administración de medicamentos anticonvulsivos. Existen varios tipos de medicamentos anticonvulsivos.
Encontrar el medicamento correcto y la dosis adecuada puede resultar difícil. Algunas personas prueban varios medicamentos antes de encontrar el adecuado con la dosis correcta. Los efectos secundarios comunes pueden incluir cambios en el peso, mareos, cansancio y cambios en el estado de ánimo. En raras ocasiones, los efectos secundarios más graves pueden dañar el hígado o la médula ósea.
Un profesional de atención médica considera tu afección, la frecuencia con la que tienes convulsiones, tu edad y otros factores al elegir qué medicamento recetar. También revisará cualquier otro medicamento que tomes para asegurarse de que los anticonvulsivos no interactúen con ellos.
Terapia alimentaria
Seguir una dieta cetogénica puede mejorar el control de las convulsiones. Una dieta cetogénica es alta en grasas y muy baja en carbohidratos. Pero puede ser difícil de seguir, dado que solo se permite un rango pequeño de alimentos.
Otras versiones de una dieta alta en grasas y baja en carbohidratos también podrían ser útiles, aunque quizás no funcionen igual de bien. Estas incluyen la dieta del índice glucémico bajo y la dieta de Atkins. Los expertos siguen estudiando estas dietas.
Cirugía
Si el tratamiento con al menos dos medicamentos anticonvulsivos no funciona, es posible que debas someterte a una cirugía para detener las convulsiones. La cirugía funciona mejor en las personas con convulsiones que siempre comienzan en el mismo lugar del cerebro. Los tipos de cirugía incluyen los siguientes:
- Lobectomía. Los cirujanos localizan y extirpan el área del cerebro donde comienzan las convulsiones.
- Ablación térmica, también llamada terapia térmica intersticial con láser. Este procedimiento menos invasivo dirige energía altamente concentrada a un objetivo del cerebro, donde comienzan las convulsiones. Esto destruye las neuronas cerebrales que ocasionan las convulsiones.
- Transección subpial múltiple. Este tipo de cirugía consiste en realizar varios cortes en áreas del cerebro para evitar las convulsiones. Los cirujanos suelen realizarla cuando no pueden extirpar de forma segura el área del cerebro donde comienzan las convulsiones.
- Callosotomía. En esta cirugía, se corta la red de conexiones entre las neuronas de la mitad izquierda y la mitad derecha del cerebro. Se utiliza para tratar las convulsiones que comienzan en una mitad del cerebro y se trasladan a la otra. Pero, aún después de la cirugía, las convulsiones pueden seguir produciéndose en el lado del cerebro donde comenzaron.
-
Hemisferectomía. Esta cirugía separa un lado del cerebro del resto del cerebro y el cuerpo. Los cirujanos la utilizan solo cuando los medicamentos no son eficaces para controlar las convulsiones y cuando estas afectan solo la mitad del cerebro.
Esta cirugía puede ocasionar la pérdida de muchas capacidades funcionales diarias. Sin embargo, por lo general, los niños pueden recuperar esas capacidades con rehabilitación.
Estimulación eléctrica
Si los cirujanos no pueden extirpar o desconectar la zona del cerebro donde comienzan las convulsiones, podrían ser útiles los dispositivos que brindan estimulación eléctrica. Pueden combinarse con medicamentos anticonvulsivos para reducir las convulsiones. Estos son algunos de los dispositivos de estimulación que podrían ofrecer alivio para las convulsiones:
- Estimulación del nervio vago. Un dispositivo colocado bajo la piel del pecho estimula el nervio vago del cuello. Este envía señales al cerebro que disminuyen las convulsiones.
- Neuroestimulación receptiva. Los cirujanos colocan este dispositivo en el cerebro o en el tejido cerebral. El dispositivo puede detectar cuándo empieza la actividad convulsiva y produce una estimulación eléctrica para frenarla.
- Estimulación cerebral profunda. Los cirujanos colocan cables delgados denominados electrodos dentro de ciertas zonas del cerebro para producir impulsos eléctricos. Los impulsos ayudan a que el cuerpo controle la actividad cerebral que causa las convulsiones. Los electrodos se unen a un dispositivo similar a un marcapasos que se coloca debajo de la piel del pecho. También controla la cantidad de estimulación que se aplica.
Embarazo y convulsiones
Las personas que tuvieron convulsiones casi siempre pueden lograr embarazos saludables. Pero algunos medicamentos usados para tratar las convulsiones pueden, a veces, ocasionar enfermedades presentes al nacer.
El ácido valproico es un medicamento para las convulsiones generalizadas que se ha relacionado a problemas cognitivos y defectos del conducto neural en los bebés, como espina bífida. La American Academy of Neurology (Academia Estadounidense de Neurología) recomienda evitar usar ácido valproico durante el embarazo debido a que presenta riesgos para el bebé.
Habla con el profesional de atención médica sobre los riesgos de los medicamentos anticonvulsivos, incluido el riesgo de enfermedades presentes al nacer. Elabora un plan con el profesional de atención médica antes de lograr un embarazo. El embarazo puede cambiar los niveles de los medicamentos.
Es posible que algunas personas deban modificar la dosis del medicamento anticonvulsivo antes del embarazo o durante este. El objetivo es recibir la menor dosis del medicamento anticonvulsivo más seguro que pueda controlar las convulsiones.
Tomar ácido fólico antes del embarazo puede ayudar a prevenir algunas complicaciones relacionadas con el uso de medicamentos anticonvulsivos durante el embarazo. El ácido fólico se encuentra en las vitaminas prenatales estándar. Los expertos recomiendan que todas las personas en edad fértil consuman ácido fólico mientras toman medicamentos anticonvulsivos.
Anticonceptivos y medicamentos anticonvulsivos
Algunos medicamentos anticonvulsivos evitan que los anticonceptivos hagan efecto. Habla con el profesional de atención médica para evaluar si el medicamento interviene en el efecto del anticonceptivo. Podría ser necesario que uses otro método anticonceptivo.
Marcapasos para epilepsia
Una convulsión epiléptica es una alteración eléctrica anormal en el cerebro. El dispositivo se implanta debajo de la piel y se conectan cuatro electrodos a las capas externas del cerebro. El dispositivo controla las ondas cerebrales y, cuando detecta actividad eléctrica anormal, libera una estimulación eléctrica y detiene las convulsiones.
Posibles tratamientos futuros
Los investigadores estudian otros tratamientos que podrían tratar las convulsiones. Estos incluyen tratamientos para estimular el cerebro sin cirugía.
Un área de investigación prometedora es el ultrasonido focalizado guiado por resonancia magnética. El tratamiento consiste en apuntar los haces utilizados en las ecografías, que son ondas sonoras, a la región del cerebro que causa las convulsiones. El haz crea energía que destruye el tejido cerebral sin necesidad de cirugía.
Este tipo de tratamiento puede alcanzar estructuras cerebrales más profundas. También puede dirigirse a un objetivo sin dañar el tejido cercano.
Estudios clínicos
Explora los estudios de Mayo Clinic que ensayan nuevos tratamientos, intervenciones y pruebas para prevenir, detectar, tratar o controlar esta afección.
Estilo de vida y remedios caseros
A continuación, se mencionan algunas medidas que puedes tomar para ayudar a controlar las convulsiones:
- Toma los medicamentos correctamente. No cambies la dosis sin hablar con el profesional de atención médica primero. Si crees que debes cambiar el medicamento, siempre debes hablar con el profesional de atención médica.
- Duerme lo suficiente. La falta de sueño puede desencadenar convulsiones. Asegúrate de descansar lo suficiente todas las noches.
- Lleva puesto un brazalete de alerta médica. Esto ayudará a que el personal de emergencias sepa cómo tratarte si tienes otra convulsión.
- Haz actividad física. El ejercicio y la actividad física pueden ayudar a mantenerte saludable y a reducir la depresión. Asegúrate de beber suficiente agua. También debes descansar si te cansas durante el ejercicio.
- Elige un estilo de vida saludable. Controlar el estrés, limitar el consumo de alcohol y no fumar son parte de un estilo de vida saludable.
Seguridad personal
Las convulsiones no suelen resultar en lesiones graves. Sin embargo, si tienes convulsiones muchas veces, puedes lastimarte. Estas medidas pueden ayudarte a prevenir lesiones durante una convulsión:
- Ten cuidado si estás cerca del agua. No nades solo ni pasees en un bote sin que haya alguien cerca.
- Usa casco. Usa casco durante las actividades, como andar en bicicleta o practicar deportes.
- Toma duchas. No te bañes en una bañera, a menos que alguien esté cerca de ti.
- Amortigua tu casa. Cubre con almohadillas las esquinas con punta, compra muebles con bordes redondeados y elige sillas con brazos que eviten que te caigas. Considera usar una alfombra con un relleno grueso para protegerte si te caes.
- No hagas trabajos en altura. Tampoco manejes maquinaria pesada.
- Haz una lista de los consejos de primeros auxilios para convulsiones. Colócala en un lugar donde las personas puedan verla. Incluye números de teléfono que las personas puedan necesitar si tienes una convulsión.
-
Piensa en usar un dispositivo de detección de convulsiones. En EE. UU., la Administración de Alimentos y Medicamentos (FDA, por sus siglas en inglés) ha creado un dispositivo similar a un reloj que te indica cuándo estás por tener una convulsión tónico-clónica (EpiMonitor). El dispositivo alerta a los seres queridos o cuidadores para que puedan verificar que estés bien y garanticen tu seguridad.
Otro dispositivo aprobado por la FDA se sujeta a un músculo del brazo llamado bíceps para controlar la actividad de las convulsiones (Brain Sentinel SPEAC). Habla con el profesional de atención médica para saber si usar este tipo de dispositivo podría ser adecuado para ti.
Primeros auxilios para las convulsiones
Saber qué hacer si ves a alguien teniendo una convulsión es útil. Si corres riesgo de tener convulsiones, comparte esta información con tus familiares, amigos y compañeros de trabajo. Así, ellos podrán saber qué hacer si tienes una convulsión.
Toma estas medidas para ayudar a una persona durante una convulsión:
- Gira suavemente a la persona hacia un lado.
- Coloca algo blando debajo de su cabeza.
- Afloja las prendas que ajusten el cuello.
- No introduzcas tus dedos ni otros objetos en la boca de la persona.
- No intentes sujetar a la persona.
- Si la persona se está moviendo, aleja los objetos peligrosos.
- Quédate con la persona hasta que llegue la ayuda médica.
- Observa a la persona detenidamente para que puedas decirles qué ocurrió a los ayudantes médicos.
- Mide el tiempo de duración de la convulsión.
- Mantén la calma.
Estrategias de afrontamiento y apoyo
El estrés causado por vivir con un trastorno convulsivo puede afectar tu salud mental. Habla con el profesional de atención médica sobre lo que sientes. Busca maneras de obtener ayuda.
En casa
Tus familiares pueden brindarte el apoyo que necesitas. Diles lo que sepas sobre tus convulsiones. Hazles saber que pueden hacerte preguntas. Pregúntales qué les preocupa. Ayuda a tus familiares a que se informen sobre tu afección. Comparte materiales u otros recursos que te brinde el profesional de atención médica.
En el trabajo
Habla con tu supervisor sobre las convulsiones y cómo te afectan. Analiza lo que necesitarás que tu supervisor o tus compañeros hagan si tienes una convulsión en el trabajo. Habla con tus compañeros de trabajo sobre las convulsiones. Esto hará que comprendan la situación y te apoyen aún más.
No estás solo.
Acude a tus familiares y amigos. Pregunta al profesional de atención médica sobre los grupos de apoyo locales o únete a una comunidad de apoyo en línea. No tengas miedo de pedir ayuda. Tener un sistema de apoyo sólido es fundamental cuando vives con una enfermedad.
Preparación para la consulta
A veces, las convulsiones requieren asistencia médica de inmediato. Por eso, no siempre hay tiempo para prepararse para una cita médica.
Sin embargo, es posible que debas reunirte con tu profesional de atención primaria o con un especialista. Podrías ver a un especialista capacitado en afecciones del cerebro y el sistema nervioso, llamado neurólogo. También podrían remitirte a un epileptólogo, que es un neurólogo especializado en epilepsia.
A continuación, encontrarás información que te ayudará con la preparación para la cita médica.
Qué puedes hacer
- Anota lo que recuerdes de la convulsión. Incluye cuándo y dónde pasó, los síntomas que tuviste y cuánto duró, si lo sabes. Pídele a cualquier persona que haya presenciado la convulsión que te ayude a completar los detalles.
- Ten en cuenta las restricciones previas a la cita médica. Cuando programes la cita médica, pregunta si hay algo que debas hacer antes a fin de prepararte para cualquier prueba o examen médico.
- Anota información personal crucial, como situaciones de gran estrés o cambios recientes en tu vida.
- Haz una lista de todos los medicamentos, las vitaminas o los suplementos que tomes, junto con las dosis.
- Asiste a la cita médica con un familiar o un amigo. Alguien que te acompañe puede ayudarte a recordar toda la información que recibas. Además, la persona que te acompaña puede responder preguntas sobre las convulsiones que tú no puedes responder.
- Anota las preguntas que quieras hacerle al profesional de atención médica. Preparar una lista de preguntas puede ayudarte a aprovechar al máximo el tiempo durante tu cita médica.
En el caso de convulsiones, algunas preguntas básicas que se pueden hacer son las siguientes:
- ¿Qué cree que causó mi convulsión?
- ¿Qué pruebas deben hacerme?
- ¿Qué tratamiento me recomienda?
- ¿Qué posibilidades existen de que tenga otra convulsión?
- ¿Cómo puedo asegurarme de no lastimarme si tengo otra convulsión?
- Tengo otras enfermedades. ¿Cuál es la mejor manera de controlar estas enfermedades de manera conjunta?
- ¿Debo respetar alguna restricción?
- ¿Hay algún folleto u otro material impreso que pueda llevarme? ¿Qué sitios web me recomienda?
No dudes en hacer todas las preguntas que tengas.
Qué esperar del médico
Es probable que un profesional de atención médica te haga preguntas como las siguientes:
- ¿Puedes describir el episodio de convulsión?
- ¿Había alguien allí para presenciar lo que ocurrió?
- ¿Qué sentiste justo antes de la convulsión? ¿Qué ocurrió justo después de la convulsión?
- ¿Has tenido una convulsión u otra afección neurológica en el pasado?
- ¿Tienes algún familiar a quien se le haya diagnosticado una afección convulsiva o epilepsia?
- ¿Has viajado fuera del país recientemente?