نظرة عامة
عملية زراعة الأعضاء من مُتبرِّعين أحياء هي إجراء جراحي لإزالة عضو أو جزء من عضو من شخص حي وزرعه في جسم شخص آخر لم يعد عضوه يعمل بشكل صحيح.
وقد زادت شعبية التبرُّع بالأعضاء الحية زيادة كبيرة في السنوات الأخيرة كبديل للتبرُّع بالأعضاء من مُتبرِّع متوفى، بسبب الحاجة المتزايدة للأعضاء من أجل عمليات الزراعة ونقص الأعضاء المُتبرَّع بها من متبرِّعين متوفين. يُجرى تسجيل أكثر من 5700 تبرُّع بالأعضاء من مُتبرِّعين أحياء كل عام في الولايات المتحدة.
التبرُّع بالكلى من مُتبرِّع حي هو أكثر أنواع الزراعة من المُتبرِّعين الأحياء شيوعًا. يمكن للأشخاص التبرُّع بإحدى الكليتين. وتكون الكلية الباقية قادرة على أداء الوظائف الضرورية.
ويمكن للمُتبرِّعين الأحياء أيضًا التبرُّع بجزء من الكبد. ويتجدد الجزء المتبقي من الكبد ويعود إلى حجمه الأصلي تقريبًا ويؤدي وظيفته الطبيعية.
عمليات زراعة الكلى والكبد هي أكثر أنواع عمليات التبرع بالأعضاء من مُتبرِّعين أحياء شيوعًا. ولكن قد يتبرع الأشخاص الأحياء أيضًا بالأنسجة لعمليات الزراعة، مثل الجلد ونخاع العظم والخلايا المكوِّنة للدم.
ابدأ تقييم تبرعك
ابدأ عملية التسجيل لتصبح متبرعًا حيًا للكلى أو الكبد بإكمال استبيان السيرة المَرضية.
أنواع التبرُّع بالأعضاء الحيَّة
هناك نوعان من التبرع بالأعضاء من متبرع حي.
التبرُّع المُوجَّه
وهذا هو النوع الأكثر شيوعًا للتبرع بالأعضاء من مُتبرِّعين أحياء. في هذا النوع، يقوم المُتبرِّع بتوجيه العضو إلى مُتلقٍ محدد لعملية الزراعة.
قد يكون المُتبرِّع:
- قريبًا من الدرجة الأولى، مثل أحد الوالدين أو الأخ أو الأخت أو طفل كبير
- من الأقارب بالولادة، مثل الأعمام والعمات وأبناء العمومة
- شخص غير قريب بيولوجيًا وله علاقة بالمُرشح لعملية الزراعة، مثل الزوج أو له علاقة وطيدة أخرى كصديق، أو زميل في العمل
- شخص سمع عن حاجة المُرشح إلى الزراعة
التبرُّع غير المُوجَّه
في التبرُّع الحي غير المُوجَّه بالأعضاء، والمعروف أيضًا باسم السامري الصالح أو التبرُّع الإيثاري، لا يُحدِّد المُتبرِّع المُتلقي للجهاز المُتبرَّع به. ويستنِد التوافُق على الحاجة الطبية والتناسُق.
وفي بعض الحالات، قد يختار المُتبرِّع عدم معرفة مُتلقي العضو. في حالات أخرى، قد يجتمع المُتبرِّع والمتلقي إذا وافق كلاهما، وإذا سمحت بذلك سياسة مركز زراعة الأعضاء.
التبرع التبادلي بالأعضاء وسلاسل التبرع
التبرع المقترن المزدوج

التبرع المقترن المزدوج
في عمليات التبرع التبادلي بالأعضاء، لا يكون هناك توافق طبي بين المتبرِّعين الأحياء والمتلقين لإجراء عملية الزرع. ولكن يكون المتبرّع من كل ثنائي متوافقًا مع الشخص المُتلقي من الثنائي الآخر. وفي حال موافقة المتبرعين والمتلقين، فقد ينظر الأطباء في إمكانية التبرع التبادلي بالأعضاء.
تسلسل التبرع بالأعضاء للمتبرعين الأحياء
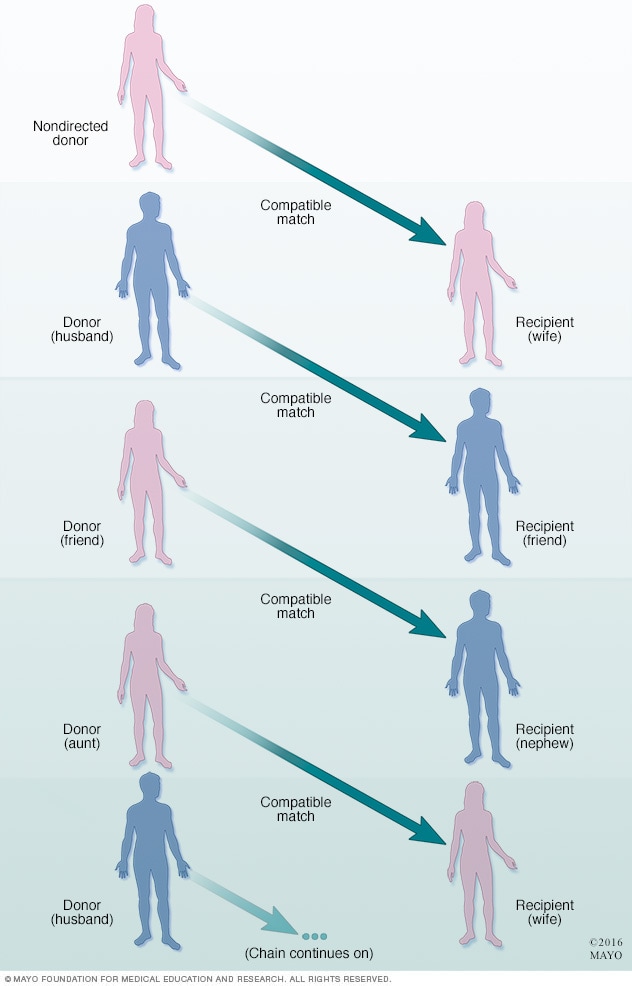
تسلسل التبرع بالأعضاء للمتبرعين الأحياء
يمكن ربط أكثر من زوج من المتبرعين على قيد الحياة غير المتوافقين والمتلقين بمتبرع حي غير موجه لتشكيل سلسلة تبرعات لتلقي أعضاء متوافقة.
يؤدي المتبرعون الأحياء غالبًا دورًا مهمًا في التبرع التبادلي بالأعضاء وسلاسل التبرع. وقد يكون التبرع التبادلي بالأعضاء خيارًا عندما تكون فصيلة دم المتبرع والمتلقي غير متوافقة. ويكون خيارًا أيضًا عندما تكون لدى المتلقي أجسام مضادة معينة تتفاعل مع خلايا المتبرع، مما قد يؤدي إلى فشل عملية الزرع.
في حالة التبرع التبادلي بالأعضاء، يُجري زوجان أو أكثر من الأزواج المتلقين للأعضاء مبادلة مع المتبرعين حتى يحصل كل متلقٍ على عضو متوافق مع فصيلة دمه. وقد يشارك أيضًا متبرع حي غير موجه في التبرع التبادلي للأعضاء للمساعدة على مطابقة الأزواج غير المتوافقين.
قد يُربط أكثر من زوج من المتلقين والمتبرعين الأحياء غير المتوافقين بمتبرع حي غير موجه لتشكيل سلسلة تبرعات من أجل الحصول على أعضاء متوافقة. وفي هذا السيناريو، يستفيد العديد من المتلقين من متبرع حي واحد غير موجه.
المنتجات والخدمات
الأنواع
لماذا تُجرى
الزراعة من متبرعين أحياء هي البديل المناسب لانتظار توافر عضو من متبرع متوفٍ للذين يحتاجون لزراعة أعضاء.
كما أن عمليات الزراعة التي يؤخذ فيها العضو المزروع من متبرع حي تكون مضاعفاتها أقل من العمليات التي يكون المتبرع فيها متوفى، بالإضافة إلى زيادة العمر الافتراضي للعضو المزروع.
المخاطر
تتضمن المخاطر المتعلقة بالتبرع بالأعضاء من متبرع حي مخاطر صحية قصيرة الأمد وطويلة الأمد مرتبطة بالإجراءات الجراحية، والمشكلات المتعلقة بوظائف باقي الأعضاء للمتبرع، والاضطرابات النفسية التي تتبع عملية التبرع.
بالنسبة لمتلقي العضو، تكون المخاطر المتعلقة بجراحة زراعة الأعضاء منخفضة عادةً بصفتها إجراء ينقذ حياة المريض. ولكن بالنسبة للمتبرع، يمكن أن تُعرِّض عملية التبرع بالأعضاء شخصًا يتمتع بصحة جيدة لخطر الخضوع لعملية جراحية كبيرة غير ضرورية والتعافي منها.
تتضمن المخاطر الفورية المرتبطة بجراحة التبرع بالأعضاء الألم والإصابة بعدوى والفتق والنزيف والجلطات الدموية وحدوث مضاعفات للجرح والوفاة في حالات نادرة.
ولا تزال معلومات المتابعة طويلة الأمد المتعلقة بحالات التبرع بالأعضاء من متبرعين أحياء محدودة، ولا تزال الدراسات مستمرة. لكن بوجه عام، توضح البيانات المتوفرة أن المتبرعين بالأعضاء يعيشون حياة جيدة على المدى الطويل.
قد يسبب التبرع بالأعضاء كذلك اضطرابات في الصحة العقلية، مثل ظهور أعراض القلق والاكتئاب. وقد لا يؤدي العضو المزروع وظيفته على نحو صحيح في جسد المتلقي، وهو ما سيسبب شعورًا بالندم أو الغضب أو الاستياء في نفس المتبرع.
تختلف المخاطر المعروفة المتعلقة بالتبرع بعضو من متبرع حي حسب نوع التبرع. ولتقليل احتمالية حدوث هذه المخاطر، يجب على المتبرعين الخضوع لفحوصات شاملة للتأكد من أنهم مناسبون للتبرع.
مخاطر التبرع بالكلية
عملية زرع الكلى من متبرع حي هي الأكثر خضوعًا للدراسة من بين أنواع زراعات الأعضاء من متبرعين أحياء، وتمتد معلومات متابعتها إلى أكثر من 50 عامًا. وبوجه عام، توضح الدراسات أن متوسط العمر المتوقع للأشخاص الذين تبرعوا بإحدى الكليتين لا يختلف عن متوسط العمر المتوقع للأشخاص المتطابقين الذين لم يتبرعوا.
وتشير بعض الدراسات إلى أن المتبرعين بالكلى الأحياء قد يكونون عرضة لخطر الإصابة بالفشل الكلوي بدرجة أعلى قليلاً في المستقبل. لكن يظل هذا الخطر أقل من متوسط خطر إصابة عامة السكان بالفشل الكلوي. وتتضمن المضاعفات طويلة المدى المصاحبة لعملية التبرع بالكلى من متبرع حي ارتفاع ضغط الدم وارتفاع مستويات البروتين في البول وتراجع وظائف الكلى.
مخاطر التبرع بالكبد
تكون المخاطر المترتبة على التبرع بالكبد من متبرع حي منخفضة، لكن الخبرات المتعلقة بهذا الإجراء الطبي محدودة بوصفه أكثر حداثة في عالم الطب من التبرع بالكلى. إذ كانت أول عملية زرع كبد من متبرع حي في عام 1989.
يمكن لعمليات زرع الكبد من متبرع حي أحيانًا أن تسبب تسرب العصارة المرارية وضيق قناة المرارة والنزف الداخلي، وفي حالات نادرة يمكن أن يحدث عدم اكتمال نمو الجزء المتبقي من الكبد.
كيف تستعد
اتخاذ قرار مستنير
يمثل اتخاذ قرار التبرع بأحد الأعضاء أمرًا شخصيًا يستحق التفكير بعناية والنظر في مخاطره الشديدة والفوائد التي تعود منه. ناقش قرارك مع أصدقائك وعائلتك والأشخاص الذين تثق في نصائحهم.
وينبغي ألا تشعر بضغط يدفعك للتبرع، ويمكنك تغيير رأيك في أي وقت.
بعض الأسئلة المهمة التي تحتاج للتفكير فيها:
- كيف تشعر تجاه فكرة التبرع بالأعضاء؟
- ما المخاطر الطبية؟
- ما الجوانب التي سيتكفل التأمين الطبي بها؟
- كيف سيؤثر التبرع بالأعضاء على حالتي المادية أو قدرتي على العمل؟
- هل أعرف كل المعلومات التي تؤهلني لاتخاذ قرار مستنير؟
- هل هناك شخص يؤثر على حالتي النفسية ليدفعني للتبرع الحي بالأعضاء؟
- كيف سيؤثر قراري بالتبرع من عدمه على علاقتي بالشخص المتلقِّي؟
- هل يوجد شخص آخر بإمكانه التبرع؟
- إذا كان هناك أكثر من متبرع محتمل، فكيف سيتم اختيار المتبرع الحي؟
- ما رأي عقيدتي الدينية في التبرع بالأعضاء؟
- هل هناك شيءٌ في تاريخي الصحي أو الطبي يمنعني من التبرع؟
- هل أملك شبكة دعم قريبة ستساعدني على تجاوز هذه الفترة؟
- ما الذي سأشعر به إذا تم رفضي أثناء فترة التقييم؟
- ما الذي سأشعر به إذا لم تتحسن حالة المتلقِّي بعد عملية الزرع؟
يحافظ مركز زراعة الأعضاء على سرية وخصوصية معلوماتك الطبية. وإذا رُفضت بصفتك متبرعًا أثناء التقييم، فسيخبرونك أن عضوك لم يكن مناسبًا ورُفض. ولك تمام الحرية في إخبار المتلقي (إذا كنت تعرفه) بالسبب.
تطلب مراكز خدمات Medicare وMedicaid وشبكة حيازة الأعضاء وزراعتها من مراكز زراعة الأعضاء من متبرعين أحياء أن يوفروا شخصًا مستقلاً داعمًا للمتبرع الحي من أجل حماية عملية الموافقة المستنيرة. وغالبًا ما يكون هذا الشخص الداعم اختصاصيًا اجتماعيًا أو استشاريًا من الأشخاص الذين يمكنهم مساعدتك على التحدث عن مشاعرك والإجابة عن أسئلتك والمساعدة على حماية مصالحك خلال عملية التبرع إلى أقصى حد ممكن.
اختيار مركز زراعة الأعضاء
قد يرشح طبيبك أو طبيب الشخص المتلقي مركزًا لزراعة الأعضاء مناسبًا لإجراء العملية. ويحق للمريض أن يختار المركز بنفسه أو المركز المُدرج ضمن قائمة شركات التأمين المشترك بها التي تضم مقدمي خدمة مفضَّلين.
عند التفكير في مركز لزراعة الأعضاء، قد تحتاج إلى:
- التعرّف على عدد عمليات الزرع التي يجريها المركز سنويًّا وأنواعها
- الاستفسار عن معدلات المركز من حيث بقاء المتبرّع والمتلقي على قيد الحياة
- مقارنة إحصائيات المركز باستخدام قاعدة البيانات التي يحتفظ بها السجل العلمي لمتلقي الأعضاء المزروعة
- معرفة مدى التزام المركز باستخدام أحدث أنواع وسائل وتقنيات زرع الأعضاء، وهو ما يدلُّ على أن البرنامج في تطور مستمر
- تعرَّف على الخدمات الأخرى التي يُقدِّمها مركز الزرع، مثل مجموعات الدعم، وترتيبات السفر، والإسكان المحلي لفترة التَّعافي، وإمكانية الإحالة إلى جهات أخرى
إذا اتخذت قرارك بالتبرع بأحد أعضائك، سيتعاون فريق زراعة الأعضاء المسئول عنك معك ومع طبيبك طوال عملية زراعة العضو التي ستمر بها.
ما يمكنك توقعه
قبل الإجراء
تقييم المتبرع
إذا أمكن ذلك، فاصطحب أحد أصدقائك أو أفراد عائلتك معك للتقييم. فقد يكون من الجيد لك أن تناقش قرار التبرع بأحد أعضائك مع شخص تثق به.
عادةً ما يكون المتبرعون بالأعضاء ما بين عمر 18 و60 عامًا ويتمتعون بصحة عقلية وبدنية جيدة. تختلف المعايير التي يجب للمتبرع أن يوافيها حسب العضو ومركز الزرع.
عادةً ما يتضمن تقييم المتبرع الخطوات التالية:
- فحص مبدئي. الخطوة الأولى في تقييم المتبرع الحي هي الفحص المبدئي، والذي يمكن استكماله عبر الانترنت، أو شخصيًّا، أو عبر الهاتف. سيأخذ العاملون بمركز الزرع موافقتك للبدء في التقييم الطبي بالإضافة لطرح عدة أسئلة بخصوص تاريخك الطبي والصحي.
- اختبارات الدم. الخطوة التالية هي تحليل الدم لتحديد ما إذا كانت فصيلة دمك متوافقة مع فصيلة دم المتلقي. إذا لم تتوافق فصيلة دمك مع فصيلة دم المتلقي، فما زالت هناك بعض البدائل العلاجية المتخصصة التي ستسمح لك بالتبرع.
-
الفحص البدني والتقييم النفسي. في مركز زراعة الأعضاء، سيشرف فريق زراعة الأعضاء على تقييم صحتك البدنية والعقلية للتأكد من أن عملية التبرع بأعضائك وأنت على قيد الحياة لن تشكل أي مخاطر كبيرة عليك.
سيجري لك الأطباء بعض الفحوصات بحثًا عن أي مشاكل سابقة قد تكون سببًا في مخالفتك لشروط التبرع بالأعضاء، كداء السُّكَّري، أو السرطان، أو بعض الأمراض المعدية، أو أمراض القلب، أو غيرها من المشاكل الأخرى.
إذا كنت جزءًا من عملية تبرع موجَّه، فسيشرف فريق مختلف من الأطباء على تقييمك وإجراء العملية الجراحية لك وللشخص المتلقِّي. وستكون معلومات التقييم سرية.
وأثناء التقييم أيضًا، سيفحص الأطباء العضو الذي ستتبرع به للتأكد من أنه سليم وأن استئصال إحدى كليتيك أو جزء من كبدك لن يسبب لك أي مشكلات صحية بعد ذلك. وسيشتمل هذا الجزء من التقييم على التحاليل المخبرية والفحوصات التصويرية.
-
الموافقة والمراجعة الأخيرة. إذا وافقت كل شروط التبرع الحي بالأعضاء، فمركز زراعة الأعضاء مطالب بإخبارك بكل الجوانب والنتائج المحتملة لعملية التبرع بالأعضاء وأخذ موافقتك المستنيرة لإجراء العملية.
سيناقش متخصصو زراعة الأعضاء معك ومع عائلتك فوائد ومخاطر التبرع بكليتك أو بجزء من كبدك وسيجيبون على جميع أسئلتك. سيتحدث الفريق الطبي إليك كذلك عن أهمية المحافظة على نمط حياة صحي قبل عملية التبرع وبعدها.
أثناء الإجراء
استئصال كلى بالمنظار من متبرع على قيد الحياة
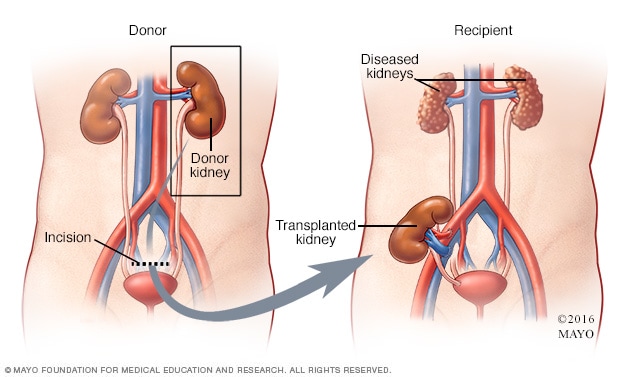
استئصال كلى بالمنظار من متبرع على قيد الحياة
في عملية استئصال الكلية بالمنظار، يُجري الجراح شقين أو ثلاثة شقوق صغيرة قريبة من السرة ويستخدم كاميرا خاصة تسمى بمنظار البطن لرؤية الأعضاء الداخلية وتوجيه الإجراء. عندها تتم إزالة الكلى من المتبرع وزرعها في المتلقي.
التبرع بالكلى من متبرع حي
تُجرى معظم إجراءات استئصال كلية المُتبرِّع الحي لإجراء عملية الزراعة من خلال عملية جراحية طفيفة التوغل (استئصال الكلية بالمنظار). إذ ينطوي استئصال الكلية بالمنظار على ألم أقل وفترة تعافٍ أقصر مقارنةً بالجراحة المفتوحة التقليدية لإزالة الكلى (استئصال الكلية المفتوح).
في استئصال الكلية بالمنظار، يُجري الجرَّاح شقَّين أو ثلاثة شقوق صغيرة بالقرب من السرة، ويستخدم كاميرا خاصة تسمى منظار البطن لمشاهدة الأعضاء الداخلية وتوجيه الجرَّاح خلال الإجراء.
في بعض الحالات، لا يكون المتبرعون مؤهلين لإجراء الجراحة طفيفة التوغل، ومن ثم يحتاجون إلى جراحة مفتوحة لاستئصال الكلية. وقد يحدث ذلك في حالة أن المتبرعين خضعوا لعدة جراحات سابقة في البطن أو كان وزنهم زائدًا بشكل ملحوظ.
في عملية استئصال الكلية جراحيًا، يفتح الطبيب شقًا جراحيًا بطول 5 إلى 7 بوصات أو 12.5 إلى 17.5 سم على جانب الصدر والبطن الأعلى. يستخدم الجراح بعد ذلك أداة جراحية تُعرف باسم المِبعاد لتفرقة الضلوع والوصول إلى الكلى.
تدوم كل من عمليتي استئصال الكلية جراحيًّا وبالمنظار ما بين ساعتين و3 ساعات، وتُجرى كل منهما تحت التخدير العام، وهو ما يعني أنك ستكون نائمًا خلال العملية كلها.
رزاعة الكبد من متبرِّع حي
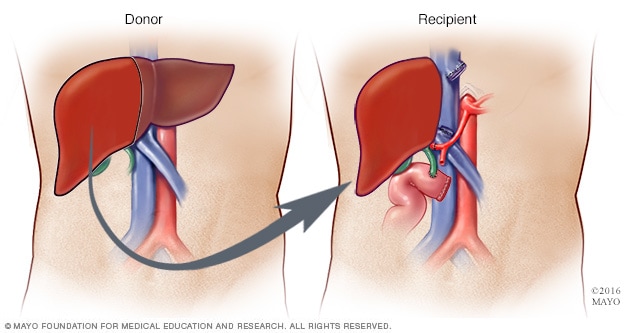
رزاعة الكبد من متبرِّع حي
أثناء جراحة زراعة الكبد من متبرِّع حي، يزيل الجراحون ما يتراوح بين 40% و70% من كبد المتبرع ويزرعونه في جسم المتلقي.
تجديد أعضاء متبرع بالكبد على قيد الحياة
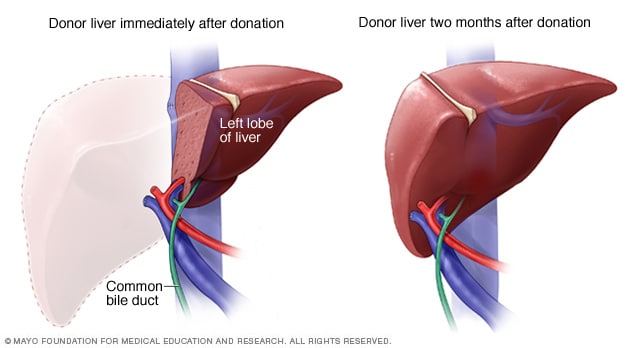
تجديد أعضاء متبرع بالكبد على قيد الحياة
خلال الأسبوع الأول بعد جراحة التبرع بالكبد من متبرع حي، يبدأ كبد المتبرع في النمو مرة أخرى ليعود لحجمه الطبيعي. ويعود الكبد إلى الحجم الطبيعي خلال شهرين تقريبًا من التبرع.
التبرع بالكبد من متبرع حي
أثناء التبرع بالكبد من متبرع حي، يزيل الجراحون جزءًا من الكبد من خلال شق جراحي في البطن.
ويمكن استخدام الفص الأيسر أو الأيمن من الكبد عند التبرع، وهذا يتوقف على حجم كبد المتلقي.
يُزال نحو 40% إلى 70% من كبد المتبرِّع للزراعة. ويبدأ كبد المتبرِّع في النمو مجددًا بعد الجراحة مباشرةً تقريبًا، ليصل إلى حجمه الطبيعي مرة أخرى في غضون شهرين تقريبًا بعد التبرُّع.
وتُجرى الجراحة تحت تأثير التخدير العام، ويمكن أن تستمر حتى 10 ساعات.
بعد الإجراء
- الإقامة في المستشفى. ستبقى في المستشفى لبضعة أيام بعد التبرُّع بالكلى وما يصل إلى سبعة أيام بعد التبرُّع بالكبد.
-
الرعاية بعد إجراء الجراحة. إذا كنت تعيش بعيدًا عن مركز زراعة الأعضاء، فسينصحك الأطباء بالإقامة بالقرب من المركز لبضعة أيام بعد مغادرتكَ المستشفى حتى يتمكَّنوا من متابعة حالتك الصحية ووظائف بقية الأعضاء.
ستحتاج على الأرجح إلى العودة إلى مركز زراعة الأعضاء للرعاية التفقدية وإجراء الاختبارات والمتابعة عدة مرات بعد إجراء الجراحة. يتعيَّن على مراكز زراعة الأعضاء تقديم بيانات المتابعة بعد ستة أشهر و 12 شهرًا و 24 شهرًا من التبرُّع. قد يُجري الطبيب المحلي الذي يُتابع حالتك الاختبارات المعملية الخاصة بك بعد عام ثم عامين من إجراء جراحة الكلى أو الكبد.
- التعافي. وفقًا لإجراء التبرع بالعضو الذي خضعت له وبناءً على حالتك الصحية العامة، سيقدم إليك أحد أعضاء فريق زراعة الأعضاء نصائح محددة حول كيفية الاعتناء بنفسك وتقليل احتمال حدوث مضاعفات أثناء مرحلة التعافي، بما في ذلك العناية بالشق الجراحي والتحكم في الألم والحد من الأنشطة البدنية المرهِقة والعودة إلى النظام الغذائي المعتاد.
-
العودة إلى ممارسة الأنشطة المعتادة. يستطيع معظم الأشخاص العودة إلى ممارسة أنشطتهم اليومية المعتادة بعد 4 إلى 6 أسابيع من عملية التبرع بالكلى.
بينما تستغرق عملية التعافي بعد التبرع بالكبد وقتًا أطول قليلاً، ويستطيع معظم الأشخاص العودة إلى العمل وممارسة الأنشطة المعتادة الأخرى بعد شهرين إلى ثلاثة أشهر من التبرع.
-
الحمل. لا يؤثر التبرع بالكلى عادةً على القدرة على الحمل أو إكمال الحمل والولادة بشكل آمن. وتشير بعض الدراسات إلى أن المتبرعات بالكلى قد يزيد لديهن خطر التعرض لمضاعفات الحمل بنسبة ضئيلة، مثل السكري الحملي وفرط ضغط الدم الناجم عن الحمل ومقدمات الارتعاج ووجود البروتين في البول.
لذا يوصى عادةً أن تنتظر النساء ستة أشهر على الأقل بعد التبرع بالكلى قبل محاولة الحمل.
يتوفر قدر ضئيل من المعلومات حول الحمل بعد التبرع بالكبد، لأن هذا الإجراء الطبي حديث وأقل شيوعًا.
التجارب السريرية
استكشِف دراسات مايو كلينك حول الاختبارات والإجراءات المخصصة للوقاية من الحالات الصحية واكتشافها وعلاجها وإدارتها.
التأقلم والدعم
يمثل اتخاذ قرار التبرع بأحد الأعضاء أمرًا شخصيًا يستحق التفكير بعناية والنظر في مخاطره الشديدة والفوائد التي تعود منه. ناقش قرارك مع أصدقائك وعائلتك والأشخاص الذين تثق في نصائحهم.
يمكن لفريق الزرع مساعدتك في استخدام الموارد المُفيدة الأخرى واستراتيجيات التأقلُم طوال عملية التبرع بالأعضاء، على سبيل المثال:
- الانضمام إلى مجموعة دعم للمتبرعين بالأعضاء. يمكن للحديث مع الآخرين الذين يشاركونك تجربتك أن يخفف من مخاوفك وقلقك.
- مشاركة تجاربك على وسائل التواصل الاجتماعي. قد يساعدك الانغماس مع الآخرين الذين لدَيهم تجربة مُماثلة على تحديد توقعات واقعية قبل اتخاذ قرار.
- ثقِّف نفسك. ابحث قدْر المُستطاع عن معلومات متعلقة بالإجراء الطبي الذي ستجريه، واطرح أسئلة عن الأشياء التي لا تفهمها. فالمعرفة تمنحك القوة.
النظام الغذائي والتغذية
ينبغي أن تكون قادرًا على العودة إلى نظامك الغذائي المعتاد بعد فترة قصيرة من إجراء عملية التبرع. ولن تكون لديك على الأرجح أي قيود غذائية محددة تتعلق بالعملية ما لم تكن مصابًا بمشكلات صحية أخرى.
ويضم فريق الزراعة اختصاصي نُظم غذائية يمكنه مناقشة احتياجاتك الغذائية ونظامك الغذائي والإجابة عن أي أسئلة تُساورك بعد إجراء العملية.
ممارسة الرياضة
الحفاظ على نمط حياة صحي من خلال اتباع نظام غذائي صحي وممارسة الرياضة أمر مهم للمتبرعين بالأعضاء الأحياء تمامًا كأهميته لأي شخص آخر.
وعادةً ما تكون قادرًا على العودة إلى مستوى نشاطك البدني الطبيعي في غضون بضعة أسابيع أو أشهر بعد إجراء جراحة التبرع بالعضو. ويمكن لفريق زراعة الأعضاء مناقشتك في أهداف نشاطك البدني واحتياجاتك الفردية.
ومن المهم التحدث إلى طبيبك قبل بدء أي نشاط بدني جديد.
إذ يوصي بعض الأطباء بأن يحرص المتبرعون بالكلى الأحياء على حماية الكلية المتبقية من خلال تجنب الألعاب الرياضية التي تتضمن احتكاكًا جسديًا، مثل كرة القدم والملاكمة والهوكي وكرة القدم الأمريكية والفنون القتالية والمصارعة. وقد ينصحوك أيضًا بارتداء ألبسة واقية مثل السترات المبطنة تحت الملابس من أجل حماية الكلية من الإصابة خلال ممارسة الرياضة.