概述
子宫肌瘤剔除术是一项去除子宫肌瘤(也称为平滑肌瘤)的手术。这些常见的非癌性生长物在子宫内出现。子宫肌瘤通常发生在育龄期,但也可能发生在任何年龄。
在子宫肌瘤剔除术中,外科医生会切除引起症状的肌瘤并重建子宫。与切除整个子宫的子宫切除术不同,子宫肌瘤剔除术仅切除肌瘤而保留子宫。
接受子宫肌瘤剔除术的女性反映子宫肌瘤症状有所改善,包括月经量过多以及盆腔压迫感均得以缓解。
目的
医生可能会建议行子宫肌瘤剔除术以治疗引起麻烦或干扰患者正常活动的症状的子宫肌瘤。如果需要手术治疗子宫肌瘤,选择子宫肌瘤剔除术而非子宫切除术的原因包括:
- 计划生孩子
- 医生怀疑子宫肌瘤可能会影响生育能力
- 想保留子宫
风险
子宫肌瘤剔除术的并发症发生率较低。尽管如此,该手术仍然要面临一系列独特的挑战。子宫肌瘤剔除术的风险包括:
失血过多。许多患有子宫平滑肌瘤的女性已由于月经量过多而导致血细胞计数偏低(贫血),因此因失血过多而出现问题的风险更高。医生可能会建议在手术前建立血细胞计数的方法。
在子宫肌瘤剔除术中,外科医生会采取额外措施以避免出血过多。这些措施包括通过使用止血带和夹具来阻止子宫动脉的血液流动,并在子宫肌瘤周围注射药物以夹紧血管。然而,大多数的措施并不能降低需要输血的风险。
一般而言,研究表明,对于类似大小的子宫,子宫切除术的出血量比子宫肌瘤剔除术少。
- 疤痕组织。切除子宫肌瘤的手术切口会导致疤痕组织的黏连——手术后可能会形成疤痕组织带。腹腔镜子宫肌瘤剔除术导致的粘连可能比开腹子宫肌瘤剔除术(剖腹术)更少。
- 妊娠或分娩并发症。如果怀孕,子宫肌瘤剔除术会增加分娩过程中的某些风险。如果外科医生必须在子宫壁上做一个较深切口,则处理再次妊娠的医生可能会建议进行剖腹产(剖腹产)手术,以避免分娩时子宫破裂——这是一种非常罕见的妊娠并发症。子宫肌瘤本身也与妊娠并发症有关。
- 在极少情况下,可能需要行子宫切除术。极少数情况下,如果无法控制出血或发现除子宫肌瘤以外的其它异常情况,外科医生将必须切除子宫。
癌性肿瘤发生扩散的几率非常低。极少数情况下,癌性肿瘤会被误认为是子宫肌瘤。取出肿瘤,尤其是将其切成小块(分碎术)以通过小切口进行切除,可能会导致癌症扩散。女性在绝经期以后以及随着年龄的增长,发生这种疾病的风险将会增加。
2014 年,美国食品和药品管理局 (FDA) 告诫不要对大多数接受子宫肌瘤剔除术的女性使用腹腔镜动力粉碎器。美国妇产科学会 (ACOG) 建议与外科医生讨论有关子宫(肿瘤)分碎术的利弊。
预防可能的手术并发症的措施
为最大程度降低子宫肌瘤剔除术的风险,您的医生可能建议您:
- 服用铁补充剂和维生素。如果您因月经量过多而导致缺铁性贫血,医生可能会建议您服用铁补充剂和维生素,以在术前增加您的血球计数。
- 激素治疗。纠正贫血的另一种策略是术前采用激素治疗。您的医生可能开具某种促性腺激素释放激素 (GnRH) 激动剂、避孕药或其他激素药物,以阻止或减少月经量。采用 GnRH 激动剂作为治疗方法时,GnRH 会阻止雌激素和黄体酮的产生,从而阻止月经,让您可以重建血红蛋白和铁的储备。
缩小肌瘤的疗法。一些激素疗法(例如 GnRH 激动剂疗法),也可以使您的肌瘤和子宫充分收缩,便于您的外科医生使用微创手术,例如,用较小的水平切口代替垂直切口,或者用腹腔镜手术代替开放手术。
一些研究表明,一段时间的间断性 GnRH 激动剂治疗会使肌瘤缩小并减少出血,从而无需手术。
对于大多数女性,GnRH 激动剂疗法会导致更年期绝经症状,包括潮热、盗汗和阴道干涩症。但是,这些不适会在您停药后消失。治疗通常在术前的几个月内进行。
有证据表明,并非所有女性在子宫肌瘤剔除术之前都应接受 GnRH 激动剂治疗。GnRH 激动剂疗法可能会使肌瘤软化及收缩,以至更难检测到。在考虑该疗法带来的益处时,也必须权衡药物的成本以及副作用。
另一类被称为选择性黄体酮受体调节剂 (SPRM) 的药物也可以缩小肌瘤并减少出血,例如乌利司他 (ella)。乌利司他在美国境外批准用于子宫肌瘤剔除术前治疗(为期三个月)。
如何进行准备
饮食及用药
您需要在手术前几个小时内禁食——停止饮食。关于具体小时数,请遵照医生的建议。
如果您在服药,请咨询您的医生是否应该在手术前几天改变您的常规用药。告诉您的医生您正在服用的任何非处方药、维生素或其他膳食补充剂。
根据您的手术,您可能会接受以下一种麻醉:
- 全身麻醉。在全身麻醉下,您会完全失去意识,并将一根管子放入您的咽喉。全身麻醉用于腹腔镜下子宫肌瘤剔除术,并通常用于经腹部子宫肌瘤切除术;有时也用于宫腔镜子宫肌瘤剔除术。
- 监测的麻醉护理 (MAC)。在这种麻醉下,您通常什么都不记得,感觉好像完全睡着了。不会将管子插入您的咽喉。MAC 通常用于宫腔镜子宫肌瘤剔除术,因为它是一种微创手术,因此仅需要较少的麻醉。
有时也可以使用其他类型的麻醉,如脊髓麻醉或局部麻醉。咨询您的医生您可能接受的麻醉类型。
最后,咨询医生关于止痛药以及可能给药方式的信息。
其他准备工作
根据您接受的手术类型,可能需要在医院休息几个小时或一晚。子宫肌瘤剔除术(剖腹手术)通常需要住院 1 到 2 天。对于大多数病例,腹腔镜或机器人子宫肌瘤切除术在门诊进行,或者只需住院一晚。宫腔镜子宫肌瘤剔除术通常无需住院过夜。
治疗机构可能要求,在手术当天您有人陪伴。确保您有专人帮助安排交通工具并提供支持。
可能出现的情况
肌瘤位置
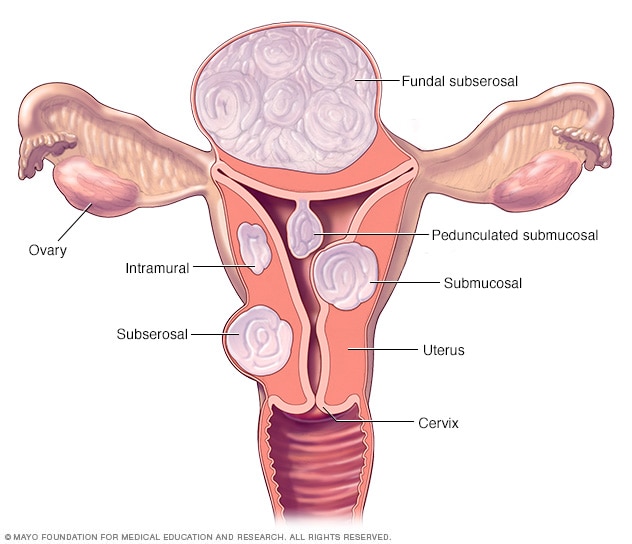
肌瘤位置
子宫肌瘤有三种主要类型:肌壁间肌瘤生长在子宫肌壁。黏膜下肌瘤突向子宫腔内生长。浆膜下肌瘤突出到子宫外。一些黏膜下或浆膜下肌瘤可能带蒂。这意味着它们悬挂在子宫内外的茎上。
根据肌瘤的大小、数量和位置,外科医生可能会选择子宫肌瘤剔除术的三种外科手术方法之一。
经腹子宫肌瘤剔除术
在经腹子宫肌瘤剔除术(剖腹手术)中,外科医生会在患者腹部做一个切口,以探查子宫并切除子宫肌瘤。如果可能,外科医生通常更倾向做下段横(“比基尼线”位置)切口。如果子宫偏大,就需要做垂直切口。
腹腔镜或机器人子宫肌瘤剔除术
在腹腔镜或机器人子宫肌瘤剔除术(均为微创手术)中,外科医生通过在腹部做几个小切口进入并切除肌瘤。
接受剖腹术的女性比接受剖腹手术的女性失血量少,住院和恢复时间短,术后并发症和粘连形成率低。腹腔镜与机器人子宫肌瘤剔除术之间的比较有限。机器人手术可能需要更长时间且费用更高,但其他方面的结果差异几乎没有报道。
- 腹腔镜子宫肌瘤剔除术。外科医生会在您的肚脐内或肚脐附近做一个小切口。然后,医生将腹腔镜(一个装有摄像头的细管)插入您的腹部。外科医生通过腹壁上的其他小切口插入仪器进行手术。
- 机器人子宫肌瘤剔除术。外科医生通过和腹腔镜子宫肌瘤剔除术类似的小切口插入仪器,然后通过独立控制台控制仪器移动。有些外科医生目前正在进行单孔(单切口)腹腔镜和机器人辅助子宫肌瘤切除术。
他们有时会将肌瘤切成小片(分碎术),然后通过腹壁上的小切口将其移除。其他的时候,他们会通过在您腹部做一个较大的切口来切除肌瘤,这样就可以无需将其切成小片即可切除。极少数情况下,肌瘤会通过在阴道做切口(阴道切开术)来切除。
子宫肌瘤剔除术
为了治疗子宫内明显隆起的小肌瘤(黏膜下肌瘤),外科医生可能建议您进行子宫镜下子宫肌瘤剔除术。外科医生将器械插入您的阴道和宫颈,进入子宫取出子宫肌瘤。
子宫镜下子宫肌瘤剔除术通常遵循以下流程:
- 外科医生将通过阴道和宫颈将一个微型发光器械插入您的子宫。医生通常使用导丝环切除镜电切割组织,或使用宫腔镜粉碎器用刀片手动切除肌瘤。
- 医生会将一种透明的液体,通常是无菌盐溶液,注入子宫以扩大宫腔,以便检查子宫壁。
- 外科医生使用切除镜或宫腔镜粉碎器从子宫肌瘤上刮下碎片,从子宫取出碎片,直到肌瘤完全被切除。某些情况下,较大的肌瘤无法在一次手术中完全切除,需要二次手术。
术后
出院时,您的医生会给您开具一些口服止痛药,告诉您如何照顾自己,并告知饮食和活动的相关限制。您可能会在几天到六周内出现阴道点滴出血或分泌物,这取决于您接受的手术类型。
结果
子宫肌瘤剔除术的结局可能包括:
- 症状缓解。在进行子宫肌瘤剔除术后,大多数女性的令人烦恼的体征和症状(例如经血过多、盆腔痛和盆腔压迫)明显减轻。
- 提高生育能力。进行腹腔镜子宫肌瘤剔除术(无论是否有机器人辅助)的妇女会在手术后约一年内具有良好的怀孕结局。子宫肌瘤剔除术后,建议等待三到六个月再尝试受孕,以使子宫有时间愈合。
医生在手术期间未发现或未完全切除的子宫肌瘤可能最终生长并引起症状。也可能会形成新的子宫肌瘤(可能需要或可能不需要治疗)。与有多个子宫肌瘤的女性相比,只有一个子宫肌瘤的女性出现新子宫肌瘤的风险(通常称为复发率)更低。与术后未怀孕的妇女相比,术后怀孕的妇女发生新子宫肌瘤的风险也较低。
出现新子宫肌瘤或子宫肌瘤复发的妇女将来可能会接受其他非手术治疗。包括:
- 子宫动脉栓塞术(UAE)。将微粒注射到一个或两个子宫动脉中,以限制血液供应。
- 射频热消融术(RVTA)。射频能量用于通过摩擦或加热来消融子宫肌瘤(例如在超声波探头引导下)。
- MRI 引导聚焦超声手术(MRgFUS)。在磁共振成像(MRI)引导下使用热源消融子宫肌瘤。
一些出现新子宫肌瘤或子宫肌瘤复发的妇女,如果已经完成生育,可以选择子宫切除。