概述
输精管再通术是一种解除输精管结扎术的手术。在手术过程中,外科医生将每一根从睾丸输送精子进入精液的导管(输精管)重新连接起来。在输精管再通术成功后,精子将再次出现在精液中,可能会让您的伴侣怀孕。
输精管再通术后的怀孕率从 30% 到 90% 不等,具体取决于手术类型。影响再通术后是否能成功使伴侣怀孕的因素有很多,包括自输精管结扎术以来的时间、伴侣的年龄、外科医生的经验和培训,以及在输精管结扎术前您是否有生育问题。
目的
决定进行输精管再通术可能有几个原因,包括失去孩子、改变主意或再婚,或治疗输精管结扎术后的慢性睾丸疼痛。
妙佑医疗国际的专家团队可以帮助您解决各种健康问题。欢迎访问妙佑医疗国际男性健康部了解详情。
立即获得治疗
风险
几乎所有输精管切除术均可逆转。但不能保证可以成功怀孕。即使输精管切除术发生在多年以前,也可以尝试输精管再通术,但是距切除术时间越长,再通术的效果越差。
输精管再通术很少导致严重的并发症。风险包括:
- 阴囊内出血。这可能导致血液积聚(血肿),从而引起疼痛性肿胀。您可以在术后遵医嘱休息、使用阴囊托并敷冰袋,以减少血肿的风险。咨询医生在手术前后是否需要避免服用阿司匹林或其他类型的血液稀释药物。
- 手术部位感染。尽管非常罕见,但任何手术都有感染的风险,可能需要使用抗生素进行治疗。
- 慢性疼痛。输精管再通术后的持续疼痛并不常见。
如何进行准备
当考虑进行输精管再通术时,请考虑以下几点:
- 输精管再通术可能价格昂贵,而且可能无法通过保险报销。提前了解手术费用。
- 输精管再通术由训练有素的外科医生使用显微外科技术(包括利用手术显微镜的技术)完成,因此手术的成功率非常高。
- 如果外科医生经常且已经多次进行这项手术,则手术成功率最高。
- 有时,这种手术需要更复杂的修复方法,称为输精管附睾吻合术。请确认外科医生能在需要时进行这项手术。
选择医生时,请询问医生完成过多少例手术、所使用的技术以及过去患者接收输精管再通术后成功致孕的比例。还应该询问有关这种手术的风险及潜在的并发症。
饮食及用药
确保您知悉术前需要采取的措施。医生可能会要求您停止服用某些药物,包括血液稀释药物和止痛药,例如阿司匹林或布洛芬(Advil、Motrin IB 等),因为这些药物会增加您出血的风险。
衣物和个人物品
带上紧身内衣(如运动缚带)以在手术后穿戴。这将支撑您的阴囊并将绷带固定在适当的位置。
其他注意事项
请安排人在手术后开车送您回家。手术通常需要 2 到 4 个小时或更长时间。如果该手术是在全身麻醉下完成的,则可能需要更长的恢复时间。询问医生术后多久可以回家。
可能出现的情况
输精管再通术
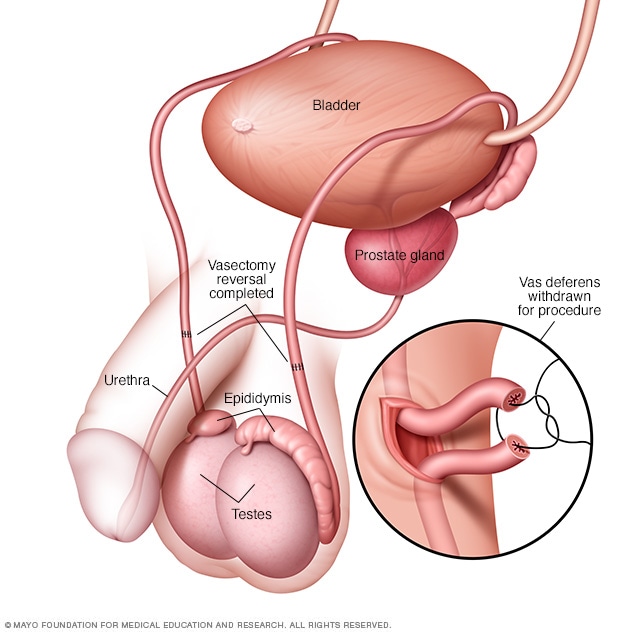
输精管再通术
输精管再通术是将切断的输精管重新接通,输精管是从睾丸运送精子的管道。输精管再通术是指重新接通输精管断端。有时会将输精管直接连至附睾,附睾是睾丸的一部分,精子在附睾内发育成熟。
术前
在进行输精管再通术前,医生可能会:
- 查看您的病史并对您进行体检。医生需要确保您没有其他可能导致手术更加复杂的健康问题。
- 检查您是否能产生健康的精子。对于大多数男性来说,有过孩子就足以证明这一点。输精管结扎术后,睾丸会继续产生精子。但您产生的精子数量可能会随着时间的推移而减少。年龄、饮食、运动、吸烟和其他因素可能会改变所能产生的健康精子数量。为了进一步确定,医生可能需要在手术前进行一些检查。
- 确认伴侣有生育能力。医生需要了解您的伴侣是否有任何生育问题,特别是如果您的伴侣从未生育过孩子或年龄已超过 40 岁。这种情况可能需要进行妇科检查或者其他检查。
医生通常会在手术中心或医院进行输精管再通术。该手术一般在门诊进行,无需过夜。有些外科医生会在专科门诊做该手术,但您要确保外科医生在必要时能够在专科门诊做更复杂的修复(输精管附睾吻合术)。
医生可能会使用全身麻醉让您在手术过程中失去知觉。或者,医生可能会给您使用一种麻醉剂,让您感觉不到疼痛,但不会让您昏睡,比如局部麻醉剂。
输精管再通术比输精管结扎术更难,应采用显微外科手术进行,外科医生会使用功能强大的手术显微镜将输精管放大到 40 倍大小。这种手术需要专业的技术和经验。
进行这种手术的医生通常会从两种方式中选择一种来重新连接输精管:
- 输精管吻合术。在该手术中,外科医生会将每根携带精子的管(输精管)的断端重新缝合。
- 输精管附睾吻合术。在该手术中,外科医生会将输精管直接连接到每个睾丸后部容纳精子的小器官(附睾)上。输精管附睾吻合术比输精管吻合术更复杂,一般是在不能做输精管吻合术或做输精管吻合术成功率过低的情况下进行。
决定实施输精管吻合术还是输精管附睾吻合术,取决于手术时分析输精管内液体时是否看到精子。
您可能无法提前得知需要做哪种手术。在大多数情况下,外科医生会在手术过程中决定最有效的手术技术。有时可能会同时需要进行这两种手术——一侧进行输精管吻合术,一侧进行输精管附睾吻合术。做输精管结扎术的时间越长,就越有可能需要进行一侧或双侧附睾输精管吻合术。
旁白:输精管吻合术是一种输精管结扎术的逆转外科类手术。这段动画简要介绍了相关的解剖结构,其中突出显示了输精管、先前的输精管结扎术部位、附睾及睾丸。在手术期间,医生会先为患者实施麻醉,然后在阴囊上造一个阴囊中线切口。这个切口通常不会比最初的输精管结扎术所需的切口大多少。确定之前在输精管结扎术中阻断或切断的输精管段,将其从手术切口中引出,并予以切除。然后从开放的输精管的睾丸端采集精液样本。在显微镜下对这些精液进行分析,确定是否存在精子。在这个特定案例中,我们可以看到有大量活动精子。这表明我们可以直接重新连接输精管。为了完成重新连接,首先要将初始缝线穿到两段输精管上,使两段输精管重新靠近。之后,再在腔内加几条较小的缝线,让输精管合拢。然后再进行额外的缝合,完全封闭输精管开口,最后进行支撑性缝合,以加固新连接到一起的输精管。将缝线打结后,就完成了最终连接,输精管也会恢复到正常位置。这段动画演示了输精管吻合术的最终效果。
旁白:某些状况则需要一种更复杂的重建术,即输精管附睾吻合术。这段动画简要介绍了相关的解剖结构,其中突出显示了输精管、先前的输精管结扎术部位、附睾及睾丸。该手术的初始步骤与输精管吻合术类似。首先造一个阴囊中线切口,然后切除梗阻的输精管段,并在显微镜下采集睾丸端的精液样本。在这一特定病例中,显微镜分析显示没有任何精子。在这种情况下,我们将进行输精管附睾吻合术。延长阴囊中线切口,然后从切口移出睾丸。这样可以更好地观察附睾。随后切开附睾,选择梗阻的附睾小管部位进行吻合。把输精管下拉至附睾位置,用初始缝线固定。然后将两条较小的双针缝线穿入附睾小管内,再切开附睾小管。再次对精液进行取样,这次可以看到正常精子。确定精子存在后,将缝线穿入输精管腔内,将输精管与附睾小管缝接在一起。然后再增加缝线,将输精管固定在附睾鞘膜上,以增强稳固性。最后的动画片段演示了将输精管直接连接到附睾的术后效果。
术中
手术中,医生会在阴囊上做一个小切口,从而使输精管暴露,与周围组织分离。
接下来,医生会切开输精管,检查内部液体。当液体中含精子时,输精管的末端可以连接起来,重新为精子建立通道。
如果液体中不含精子,疤痕组织可能会阻碍精子流动。在这种情况下,医生会选择进行输精管附睾吻合术。
目前已通过机器人辅助手术进行输精管再通术,但通常只在特定情况下进行这种手术。
术后
手术后,医生会立即用绷带包扎伤口。您需要穿上紧身内衣(如运动束缚带),并冰敷 24 至 48 小时以减轻肿胀。
疼痛可能会持续数天。如果医生在术后用绷带包扎伤口,请咨询何时可以取下绷带。缝线在 7 到 10 天内会自行吸收。
出院回家后,注意放松心情,尽量减少可能导致睾丸过度运动的活动。随着麻醉剂逐渐失效,您可能出现疼痛和肿胀。对于大多数男性患者,疼痛并不严重,几天到一周内会自行缓解。
医生也可能给出以下指示:
- 数周时间内,除洗澡外,任何时候都要戴上运动束缚带。在那之后,您仍需在运动时穿戴运动束缚带。
- 术后头两天,避免任何可能打湿手术部位的活动,如浸浴或游泳。
- 术后至少 6 到 8 周内,尽量避免任何可能拉扯睾丸或阴囊的活动,如慢跑、体育活动、骑自行车或提起重物。
- 如果您从事办公室工作,可在术后几天回到工作岗位。如果您从事体力劳动或需要经常行走或开车的工作,请咨询医生何时能够安全返回工作岗位。
- 医生同意前,应避免性交或射精。大多数男性需要在术后两到三周内避免射精。
冷冻精子
如果输精管再通术无效,您可以选择冷冻精子(低温保存),但通常不需要或不建议这样做。如果您无法通过性交生育,那么您仍然可以通过辅助生殖技术(例如体外受精)来生育。
结果
术后的某个时间,医生会在显微镜下检查您的精液,看手术是否成功。
医生可能会定期检查您的精液。除了导致伴侣怀孕,检查精液中是否有精子是判断输精管再通术成功与否的唯一方法。
输精管再通术成功后几周内,精液中可能会出现精子,但有时可能需要一年或更长时间。怀孕的可能性取决于多种因素,包括存在的精子的数量和质量以及女性伴侣的年龄。
如果输精管再通术无效
如果睾丸存在手术期间未能识别的潜在问题,或者阻塞在手术后的某个时间形成,则输精管再通术有时会失败。如果首次手术无效,有些男性会再次尝试输精管再通术。第二次尝试的成功率略低于第一次尝试。
还可以使用冷冻精子,通过体外受精来实现当爸爸的愿望。逆向手术时或之后某个时间,可以直接从睾丸或附睾中提取精子。在进行输精管再通术时,医生通常不建议冷冻精子,因为这种额外的步骤可能没有必要。