Descripción general
Sistema reproductivo masculino
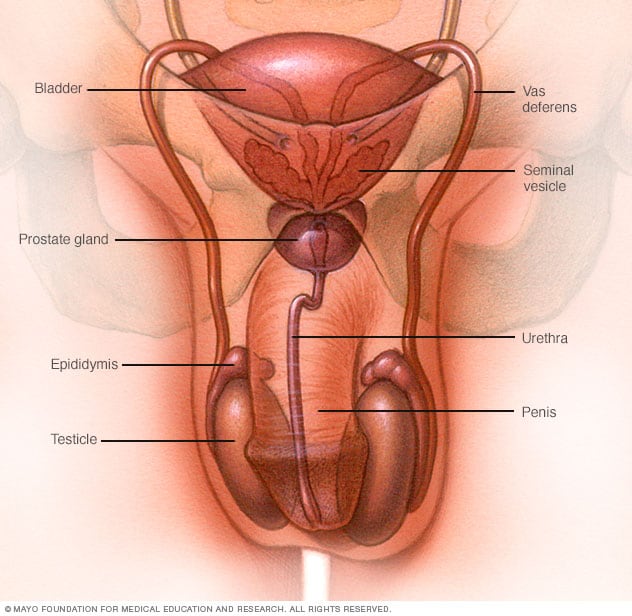
Sistema reproductivo masculino
El sistema reproductivo masculino produce, almacena y mueve el esperma. Los testículos producen esperma. El líquido de las vesículas seminales y glándulas de la próstata se combinan con el esperma para producir semen. El pene eyacula semen durante la relación sexual.
El cáncer testicular es una proliferación de células que comienza en los testículos. Los testículos se encuentran en el escroto. El escroto es un saco de piel flácida que se encuentra debajo del pene. Los testículos producen esperma y la hormona testosterona.
El cáncer testicular no es un tipo de cáncer común. Puede presentarse a cualquier edad, pero ocurre con más frecuencia de los 15 a los 45 años.
El primer signo de cáncer testicular suele ser una protuberancia o bulto en un testículo. Las células cancerosas pueden crecer rápidamente. A menudo, se diseminan del testículo a otras partes del cuerpo.
El cáncer testicular es altamente tratable, incluso cuando se disemina a otras partes del cuerpo. Los tratamientos dependen del tipo de cáncer testicular que tengas y de cuánto se diseminó. Los tratamientos comunes incluyen cirugía y quimioterapia.
Productos y servicios
Síntomas
Bultos en el testículo
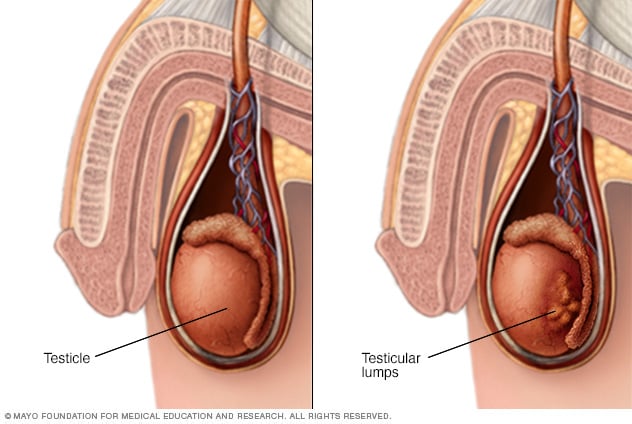
Bultos en el testículo
El dolor, la hinchazón o la presencia de bultos en los testículos o en la ingle pueden ser signos o síntomas de cáncer testicular u otras enfermedades que requieren tratamiento.
Algunos de los signos y síntomas del cáncer testicular son los siguientes:
- Bulto o hinchazón en cualquiera de los testículos
- Sensación de pesadez en el escroto
- Dolor sordo en la parte baja del abdomen o en la ingle
- Hinchazón repentina en el escroto
- Dolor o molestia en un testículo o en el escroto
- Agrandamiento o sensibilidad del tejido mamario
- Dolor de espalda
Normalmente, el cáncer testicular se presenta en un solo testículo.
Cuándo consultar al médico
Consulta a tu proveedor de atención médica si identificas síntomas que duran más de dos semanas. Estos síntomas incluyen dolor, hinchazón o bultos en los testículos o en la zona de la ingle.
Causas
No está claro qué causa la mayoría de los tipos de cáncer testicular.
El cáncer testicular se origina cuando algo provoca cambios en el ADN de las células del testículo. El ADN de una célula contiene instrucciones que le indican a la célula qué funciones debe hacer. Los cambios les indican a las células que crezcan o se multipliquen rápidamente. Las células cancerosas permanecen vivas cuando las células sanas mueren como parte de su ciclo de vida natural. Esto provoca una gran cantidad de células adicionales en el testículo que pueden formar un tumor.
Con el tiempo, el tumor puede diseminarse más allá del testículo. Algunas células pueden desprenderse y diseminarse a otras partes del cuerpo. El cáncer testicular generalmente se disemina a los ganglios linfáticos, el hígado y los pulmones. Cuando este cáncer se disemina, se denomina cáncer testicular metastásico.
Casi todos los tipos de cáncer testicular comienzan en las células germinativas. Las células germinativas del testículo producen el esperma. No se sabe con certeza qué causa los cambios en el ADN de las células germinativas.
Factores de riesgo
Los factores que pueden aumentar los riesgos de tener cáncer testicular son los siguientes:
- Tener un testículo no descendido (criptorquidia). Los testículos se forman en el vientre durante el desarrollo del feto. Por lo general, descienden al escroto antes del nacimiento. El riesgo de cáncer testicular es mayor si tienes un testículo no descendido. El riesgo es incluso mayor si tuviste una cirugía para mover el testículo hacia el escroto.
- Tener antecedentes familiares de cáncer testicular. Si tienes familiares que tuvieron cáncer testicular, es posible que tengas un riesgo mayor.
- Ser un adulto joven. El cáncer testicular puede ocurrir a cualquier edad. Sin embargo, se da con más frecuencia en adolescentes y jóvenes adultos de 15 a 45 años.
- Ser de piel blanca. El cáncer testicular es más frecuente en personas de piel blanca.
Prevención
No hay manera de prevenir el cáncer testicular. Si tienes cáncer testicular, no hay nada que hayas podido hacer para evitarlo.
Exámenes de detección de cáncer testicular
Algunos proveedores de atención médica recomiendan autoexámenes regulares de los testículos. Durante un autoexamen testicular debes palpar los testículos para detectar cualquier bulto u otros cambios.
No todos los proveedores de atención médica están de acuerdo con esta recomendación. No hay ninguna investigación que demuestre que los autoexámenes puedan reducir el riesgo de muerte por cáncer testicular. Incluso cuando se detecta en una etapa avanzada, el cáncer testicular tiene posibilidades de curarse.
Aun así, puede resultarte útil adquirir conciencia sobre el tacto habitual de los testículos. Puedes hacerlo mediante un autoexamen testicular. Si notas algún cambio que dure más de dos semanas, programa una cita con el proveedor de atención médica.
Dec. 17, 2022